Melanooma
Melanooma eli tummasolusyöpä on melanosyyteistä eli väriaine melaniinia muodostavista soluista lähtöisin oleva syöpä. Melanooma esiintyy pääosin iholla, mutta se voi kehittyä myös limakalvoihin, silmään, korvaan, aivokalvoihin tai ruoansulatuskanavan alueelle. Miehillä melanooma on yleisin vartalon alueella, naisilla käsivarsissa, säärissä ja vartalossa. Melanoomaan sairastuu vuosittain noin 1 400 suomalaista.
| Melanooma | |
|---|---|
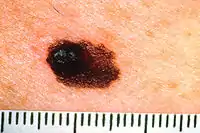
 Ihomelanooma, jonka reunat ovat epäsäännölliset ja väri kirjava. |
|
| Luokitus | |
| ICD-10 | C43 |
| ICD-9 | 172.9 |
| OMIM | 155600 |
| MedlinePlus | 000850 |
| Huom! | Tämä artikkeli tarjoaa vain yleistä tietoa aiheesta. Wikipedia ei anna lääketieteellistä neuvontaa. |
Merkittävin riskitekijä sairastua melanoomaan on ylenmääräinen altistuminen auringon ultraviolettisäteille ja tästä seuraava ihon toistuva palaminen. Syöpään ei ole kuitenkaan koskaan yhtä ainutta syytä. Useat eri tekijät vaikuttavat syövän kehittymiseen vuosien saatossa.
Melanooman synty
Melanooman syntyyn johtava tapahtumasarja melanosyyteissä on huonosti tunnettu. Todennäköisesti melanosyytit käyvät läpi monivaiheisen prosessin, jossa niiden kromosomeissa tapahtuu toistuvia mutaatioita, jotka sekä vaikuttavat solun normaaleihin toimintoihin kuten solusykliin ja solukuolemaan että altistavat solua ultraviolettivalon karsinogeenisille vaikutuksille.[1][2][3] Tutkimuksessa ei ole kuitenkaan havaittu suurinta mutaatiokuormaa soluissa, jotka saavat eniten auringon ultraviolettisäteilyä (kuten kasvoissa), vaan soluissa jotka voivat saada ajoittain paljon ultraviolettisäteilyä (esim. selässä). Tämä havainto näyttää olevan sopusoinnussa sen kanssa, että melanooma kehittyy useimmiten ihoalueille, joka altistuvat ajoittain auringon valolle, kuten selkään ja reisiin.[1][3] Melanosyyttien muuntumiseen pahanlaatuisiksi syöpäsoluiksi vaikuttavat kasvunrajoitegeeni p16 ja seriini-treoniinikinaasi BRAF, joiden toiminta on kasvaimissa mutaation seurauksena häiriintynyt.[4]
Pieni osa melanoomista on perinnöllisiä, ja näitä tapauksia tutkimalla on saatu selville, että melanoomissa esiintyy usein mutaatioita esimerkiksi 9p21-kromosomin CDKN2A (p16) -geenissä, 12q13-kromosomin CDK4 -geenissä tai 10q23.3-kromosomin PTEN-geenissä. Myös useita muita kasvunrajoitegeenejä on yhdistetty melanooman syntyyn. Toisaalta monissa muissa syövissä esiintyvä P53-geenin deleetio on melanoomissa harvinainen.[5][6][7]
Melanooma voi kehittyä olemassa olevaan luomeen, mutta yli 60 prosenttia melanoomista syntyy kuitenkin ilman alkuperäistä luomea, toisin sanoen normaaliin ihoon tai muuhun kudokseen.[2]
Perinnöllinen melanooma
Yleisin perinnöllinen melanoomille altistava sairaus on FAMMM-oireyhtymä (Familial atypical multiple mole-melanoma syndrome). Oireyhtymässä on kyse autosomaalisesti dominantisti periytyvästä alttiudesta saada kehoon runsaasti atyyppisiä eli epätyypillisiä luomia. Mikroskooppisesti tarkasteltuna luomissa nähdään melanosyyttien dysplastisia muutoksia, alueellisia tulehdussolukertymiä ja dermiksen uudissuonimuodostusta. Luomet muodostuvat usein ihoalueelle, joka ei altistu auringonvalolle. FAMMM-oireyhtymän perineillä henkilöillä on suurentunut riski saada melanooma tai muu pahanlaatuinen kasvain, esimerkiksi haimasyöpä.[8]
Luokitus
Kliinispatologinen luokitus
- Lentigo maligna -melanooma
- Lentigo maligna -melanooma saa alkunsa lentigo malignasta, joka on intraepidermaalinen in situ -melanooma. Sen osuus melanoomista on 5–15 prosenttia.
- Pinnallisesti leviävä melanooma
- Kyseessä on tavallisin melanoomatyyppi, jonka osuus kaikista melanoomista on 50–70 prosenttia.
- Nodulaarinen melanooma
- Aggressiivisin melanoomatyyppi, joka kasvaa pystysuunnassa. Sen osuus melanoomista on 15–35 prosenttia.
- Raajan ääriosan lentigomainen melanooma
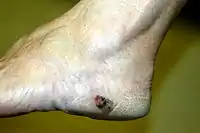
- Melanoomatyyppiä tavataan käsissä, jalkapohjissa ja kynsien alla. Sen osuus melanoomista on 5–10 prosenttia, mutta se on yleisin melanoomatyyppi aasialaisilla ja tummaihoisilla henkilöillä.[9]
Levinneisyysluokitus
Breslow'n luokitus on vuonna 1970 kehitetty järjestelmä, jossa melanoomakasvain luokitellaan paksuuden mukaan. Luokituksessa määritetään mikroskooppitutkimuksessa melanooman paksuus millimetreinä.[9] Breslow'n paksuusluokka on eräs tärkeimmistä melanooman ennustetekijöistä: alle yhden millimetrin paksuisten melanoomien kohdalla viiden vuoden kuluttua elossa ovat lähes kaikki potilaat, kun taas yli neljän millimetrin paksuisissa kasvaimissa eloon jää noin puolet, olettaen että kasvain ei ole ehtinyt toteamisvaiheessa levitä muualle elimistöön.[2]
| Taso | TNM-luokitus | Breslow | Kuvaus | Ennuste[10] |
|---|---|---|---|---|
| 0 | Tis | – | Intraepidermaalinen tai in situ -melanooma | |
| IA | T1a | <1mm | Ei haavautumista, Clark II/III | 95 % |
| IB | T1b | <1 mm | Haavautunut tai Clark IV/V | 91 % |
| T2a | 1–2 mm | Ei haavautumista | 91 % | |
| IIA | T2b | 1–2 mm | Haavautunut | 77–79 % |
| T3a | 2–4 mm | Ei haavautumista | 77–79 % | |
| IIB | T3b | 2–4 mm | Haavautunut | 63–67 % |
| T4a | >4 mm | Ei haavautumista | 63–67 % | |
| IIC | T4 | >4 mm | Haavautunut | 45 % |
| IIIA | T1–4a N1a | – | Yksittäinen imusolmukkeen mikrometastaasi, ei haavautumista | 70 % |
| T1–4a N2a | – | 2–3 imusolmukkeen mikrometastaasia, ei haavautumista | 63 % | |
| IIIB | T1–4a N1a | – | Yksittäinen imusolmukkeen mikrometastaasi, haavautunut | 50–53 % |
| T1–4a N2a | – | 2–3 imusolmukkeen mikrometastaasia, haavautunut | 50–53 % | |
| T1–4a N1b | – | Yksittäinen imusolmukkeen makrometastaasi, ei haavautumista | 46–59 % | |
| T1–4a N2b | – | 2–3 imusolmukkeen makrometastaasia, ei haavautumista | 46–59 % | |
| IIIC | T1–4b N1a | – | 1–3 imusolmukkeen makrometastaasi, haavautunut | 24–29 % |
| T1–4b N3 | – | 4+ imusolmukkeen metastaasit, in-transit-metastaasi tai satelliitti | 24–29 % | |
| IV | Tx Nx M1a | – | Metastaasi ihossa, ihonalaiskudoksessa tai muussa kuin paikallisessa imusolmukkeessa | 19 % |
| Tx Nx M1b | – | Metastaasi keuhkoissa | 7 % | |
| Tx Nx M1c | – | Metastaasi sisäelimissä tai mikä tahansa metastaasi, johon liittyy suurentunut LD-pitoisuus | 10 % |
Oireet
Alle puolet melanoomista saa alkunsa jo olemassa olevasta luomesta. Melanooman ensioireita voivat olla luomen muuttuminen ulkonäöltään, kutiaminen, hilseily tai verestäminen. Epäilyttävä luomi kannattaa näyttää lääkärille. Myös kovalta, turvonneelta tai aralta tuntuva luomi on syytä tarkistuttaa.
Melanooma voi ilmestyä myös uutena luomena. Luomi saattaa kasvaa, muuttua epätarkkarajaiseksi tai tummemmaksi, punertavan tai sinertävän sävyiseksi tai mustaksi. Kasvun edetessä luomen pinta voi erittää visvaa, vuotaa verta tai haavautua. Uusia hyvänlaatuisia luomia ilmaantuu ihmiselle kuitenkin normaalisti iän karttuessa.
Melanooma lähettää etäpesäkkeitä yleisimmin ihonalaiskudokseen, maksaan, keuhkoihin ja aivoihin.
Ennuste
Tärkein melanooman ennusteeseen vaikuttava tekijä on Breslow'n luokitus eli kasvaimen paksuus millimetreinä, jos tauti ei ole ehtinyt lähettää etäpesäkkeitä. Melanooman haavautuminen eli ulseraatio on huonomman ennusteen merkki, sillä se kertoo kasvaimen aggressiivisesta kasvutavasta. Levinneessä taudissa imusolmukkeissa olevat mikrometastaasit eli vain mikroskoopin avulla havaittavat etäpesäkkeet merkitsevät parempaa ennustetta kuin paljaalla silmällä näkyvät makrometastaasit. Ihossa tai ihonalaisessa kudoksessa olevat etäpesäkkeet viittaavat huonompaan ennusteeseen, ja kaikkein huonoin ennuste on sisäelimiin levinneellä taudilla. Melanooman sijainti vaikuttaa myös ennusteeseen, sillä raajoissa sijaitsevien kasvainten ennuste on parempi kuin niska-hartiaseudulla olevien. Kuitenkin 80 % melanoomapotilaista kuolee johonkin muuhun kuin melanoomaansa[4]
Esiintyvyys

Melanooman esiintyvyys Suomessa on miehillä 8,5/100 000 ja naisilla 7,8/100 000. Ruotsin, Norjan ja Tanskan esiintyvyysluvut ovat hieman suurempia kuin Suomen, luokkaa 12–15 tapausta 100 000 asukasta kohti.[9]
Suurimmat melanooman esiintyvyysluvut ovat Australiassa ja Uudessa-Seelannissa, joissa melanoomaan sairastui vuonna 2002 miehistä 37,7/100 000 ja naisista 29,4/100 000. Etelämantereen otsoniaukko ulottuu ajoittain näille alueille, jolloin ilmakehän läpi pääsee UVB-säteilyä, joka on melanooman syntyyn vaikuttava tekijä.[11]
Yhdysvalloissa melanooma on nykyään seitsemänneksi yleisin syöpä, johon sairastuu elämänsä aikana yksi kuudestakymmenestä yhdysvaltalaisesta. Esiintyvyys Yhdysvalloissa oli vuonna 2005 miehillä 6,4/100 000 ja naisilla 11,7/100 000, mikä tarkoittaa 2 000 prosentin kasvua esiintyvyydessä vuoteen 1930 verrattuna[12][13]. Ihosyövistä vain 4 prosenttia on melanoomia, mutta se aiheuttaa vaarallisuutensa vuoksi 77 prosenttia ihosyöpäkuolemista.[2]
Melanoomaa esiintyy pääasiassa vaaleaihoisilla henkilöillä. Tummaihoisilla melanoomaa ilmenee vain noin kahdeskymmenesosa verrattuna valkoihoiseen väestöön, ja se kehittyy heillä etupäässä vähäpigmenttisille alueille, kuten kynsien alle, kämmeniin ja jalkapohjiin.[2] Melanoomien ilmaantuvuus painottuu nuorempiin ikäryhmiin kuin muiden ihosyöpien, mutta riski sairastua nousee iän myötä. Lapsilla ja nuorilla melanooma on erittäin harvinainen.[9]
Riskitekijät ja ehkäisy
Melanooman tärkein riskitekijä on auringon ultraviolettisäteily. Melanoomariski lisääntyy erityisesti, jos vaalea iho altistuu runsaasti auringonvalolle ennen puberteettiä. Paras keino melanooman ehkäisemiseksi on ihon palamisen välttäminen.[9]
Melanooman suhteen riskiryhmiin kuuluvat henkilöt, joilla on paljon luomia tai joiden luomet ovat epätyypillisiä. Epätyypillinen luomi on tumma, epätasaisen värinen, läpimitaltaan yli 5 mm, epäsymmetrinen ja epätarkkarajainen. Yli 4–5 atyyppista luomea lisäävät melanoomaan sairastumisen riskin 12–15-kertaiseksi. Riskiä sairastua nostavat myös aiemmin poistettu melanooma ja lähisukulaisella oleva melanooma.[9]
Ensimmäisen diagnosoidun melanooman jälkeen riski saada uusi melanooma on 3–5 prosenttia.[14]
Silmän melanooma
Silmän melanoomat syntyvät voimakkaasti pigmentoituneeseen suonikalvostoon (uvea), joka muodostaa silmämunan seinämän keskimmäisen kerroksen. Suonikalvosto voidaan jakaa kolmeen osaan: suonikalvoon (chorioidea), sädekehään (corpus ciliare) ja värikalvoon (iris). Anterioriset melanoomat syntyvät värikalvoon ja posterioriset suonikalvoon tai sädekehään, mutta melanooma voi kasvaa useammassakin kuin yhdessä suonikalvoston osassa.[15]
Hoito
Uusi lääke on kehitetty sellaiselle melanoomalle, joka leviää ihosta muualle elimistöön. Siitä on hyötyä puolelle sellaisista melanoomapotilasta, joiden kasvaimessa on Braf-geenimutaatio. On arvioitu että se on perinteisiä solunsalpaajia tehoavampi. Kalleutensa vuoksi, 10 000 euroa kuussa, sen käyttö ei ole yleistä eikä siitä saa Suomessa Kela-korvausta.[16]
Syövän immuunihoidot, immunoterapia
Vuodesta 1997 alkaen käyttöön on tullut useita syövän immuunihoitoja (myös nimellä IO-hoito, immuno-onkologinen hoito ja syövän immunoterapia), joissa valjastetaan potilaan oma keho taistelemaan syöpää vastaan. Hoidon tarkoituksena on vahvistaa elimistön omaa immuunireaktiota syöpää vastaan ja auttaa immuunijärjestelmää tappamaan syöpäsolut. Immuunihoitoja käytetään useiden erilaisten syöpien hoidossa, joiden joukossa ovat muun muassa keuhkosyöpä, virtsarakon syöpä, rintasyöpä, melanooma, gynekologiset syövät ja munuaissyöpä.
Lähteet
- Inigo Martincorena: Seeds of cancer in normal skin. Nature, 2020-10, nro 7830, s. 504–506. doi:10.1038/d41586-020-02749-9. Artikkelin verkkoversio. en
- Swetter, S.M.: Malignant Melanoma emedicine.com. 29.3.2007. Viitattu 25.7.2007. (englanniksi)
- Jessica Tang, Eleanor Fewings, Darwin Chang, Hanlin Zeng, Shanshan Liu, Aparna Jorapur: The genomic landscapes of individual melanocytes from human skin. Nature, 2020-10, nro 7830, s. 600–605. doi:10.1038/s41586-020-2785-8. ISSN 1476-4687. Artikkelin verkkoversio. en
- Vihinen, P., Kähäri, V-M., Pyrhönen, S.: Ihomelanooman ennustetekijät ja kehittyvät hoitomahdollisuudet. Duodecim, , 2004. vsk, nro 120(12), s. 1445-56.
- Kumar, Cotran, Robbins: Robbins Basic Pathology, s. 805–806. Saunders, 2003, 7th edition. ISBN 0-7216-9274-5.
- Hayward, N.K.: Genetics of melanoma predisposition. Oncogene, 2003, nro 22(20), s. 3053–62. PMID 12789280
- Brick, W., Burgess, R.: Malignant Melanoma 28.6.2006. eMedicine. Viitattu 22.10.2007. (englanniksi)
- Czajkowski R, Placek W, Drewa G, Czajkowska A, Uchańska G.: FAMMM syndrome: pathogenesis and management. Dermatologic Surgery, 2004, nro 30(2 Pt 2), s. 291–296. PMID 14871223
- Ihomelanooma Käypä Hoito. 21.11.2005. Suomalainen Lääkäriseura Duodecim. Arkistoitu 29.4.2013. Viitattu 22.7.2007.
- 5 vuoden eloonjäämistodennäköisyys, perustuu lähteeseen Malignant Melanoma (2006)
- Raportti Euroopan ympäristön muutoksista
- Darrell S. Rigel: Malignant melanoma: Perspectives on incidence and its effects on awareness, diagnosis, and treatment. CA: A Cancer Journal for Clinicians, 1996, nro 4, s. 195–198. doi:10.3322/canjclin.46.4.195. ISSN 1542-4863. Artikkelin verkkoversio. en[vanhentunut linkki]
- Alan C. Geller, Richard W. Clapp, Arthur J. Sober, Lou Gonsalves, Lloyd Mueller, Cindy L. Christiansen: Melanoma Epidemic: An Analysis of Six Decades of Data From the Connecticut Tumor Registry. Journal of Clinical Oncology, 20.11.2013, nro 33, s. 4172–4178. PubMed:24043747. doi:10.1200/JCO.2012.47.3728. ISSN 0732-183X. Artikkelin verkkoversio.
- Heistein, J.B., Ruberg, R.L.: Skin Malignancies, Melanoma 17.11.2006. eMedicine. Viitattu 6.11.2007. (englanniksi)
- Garcia-Valenzuela, E., Pons, M. E.: Melanoma, Choroidal 25.9.2006. eMedicine. Viitattu 6.11.2007. (englanniksi)
- Hannele Tulonen, Tappavaan ihosyöpään kehitettiin täsmälääke, Helsingin Sanomat 13.4.2012 s. A 12
Aiheesta muualla
- Syöpäjärjestöt: Melanooma, Kaikki syövästä
- Melanooma ihossa - Terveyskirjasto.fi
- Melanooman riski kasvaa palamiskertojen myötä (Arkistoitu – Internet Archive)
- Melanooman ennuste on mainettaan parempi (Arkistoitu – Internet Archive)
- Kyoto Encyclopedia of Genes and Genomes (KEGG): Melanoma (englanniksi)
- Mayo Clinic: Melanoma (englanniksi)
- Johns Hopkins: Melanoma (englanniksi)