SUV (Nuklearmedizin)
Die Abkürzung SUV steht für ‘standardized uptake value’ und wird in der Positronen-Emissions-Tomographie zur physiologischen Quantifizierung regionaler Radioaktivitätskonzentrationen verwendet. Der SUV-Wert beschreibt – beispielsweise bei Verwendung des Tracers FDG – den Glukosestoffwechsel eines Tumors quantitativ. Der SUV-Wert ist das Verhältnis zur injizierten Aktivität und errechnet sich wie folgt:
SUV = Aktivitätskonzentration [Bq/ml] * Normierungswert / applizierte Aktivität [Bq].
Der Normierungswert beinhaltet die physikalischen Geräte-Korrekturparameter (Schwächungskorrektur, Streustrahlenkorrektur, Totzeitkorrektur u. a.) sowie folgende patienten- bzw. Untersuchungs-spezifischen Informationen: verwendetes Radionuklid (wegen der Zerfallskorrektur), Patientengewicht, Größe des Patienten, Aktivität der vollen Spritze, Aktivität der leeren Spritze, Injektionszeitpunkt, Untersuchungszeitpunkt und Zeitpunkt der Messung der leeren Spritze.
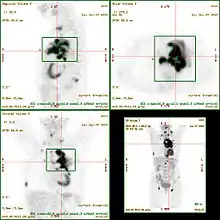
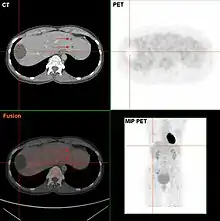
Zum interindividuellen Vergleich wird die Aktivität entweder auf das Körpergewicht (body weight, BW [g]), auf die fettfreie Körpermasse (lean body mass, LBM [kg]) oder auf die Körperoberfläche (body surface area, BSA [m²]) normiert. Bei Gleichverteilung der Radioaktivität ergibt sich ein SUV-Wert von 1, Werte größer eins beschreiben eine Anreicherung, Werte kleiner eins eine Abreicherung. Da ein Tracer im Körper nicht gleichverteilt wird, liegen in gesundem Gewebe meist Werte zwischen 1 und 2 vor – sofern dort keine physiologische Anreicherung stattfindet wie z. B. in Gehirn, Herz, Niere und Blase oder kaum FDG vorzufinden ist wie beispielsweise in Fettgewebe oder in Zysten (siehe Abbildung). Der SUV-Wert ist eine Hilfe bei der Unterscheidung zwischen bösartigem (malignem) und gutartigem (benignem) Gewebe; in Tumoren kommen Werte bis ca. 20 vor, er unterliegt jedoch einer Reihe von Einflussfaktoren:
- Läsions- bzw. ROI-Form und -Größe: Kleine Läsionen (< 1 cm) weisen aufgrund von Partialvolumenartefakten des Scanners hohe Messunsicherheiten auf.
- Messzeitpunkt: Obgleich im Normierungswert der radioaktive Zerfall berücksichtigt wird, ist die Anreicherung in der Läsion aufgrund ihrer Pharmakokinetik zeitlich nicht konstant. Sollen zwei Messungen vergleichbar sein, so muss sichergestellt sein, dass beide Messungen zum gleichen Zeitpunkt nach Injektion des Tracers stattgefunden haben.
- Blutzuckerspiegel des Patienten: Bei hohem Blutzuckerspiegel wird FDG weniger stark akkumuliert.
- Gewicht und Fettanteil des Patienten.
- Scannerdesign: Die Qualität der physikalischen Korrektur der Messsignale wie auch die räumliche Auflösung klinischer PET-Scanner unterscheidet sich (Hersteller, Typ und Alter des Gerätes) und hat deutlichen Einfluss auf Höhe und Messunsicherheit des ermittelten SUV-Wertes.
- Gewählte Bildrekonstruktionsmethode (FBP oder iterativ) sowie die Parameter der Bildrekonstruktion.
- Physiologische Bewegung der Läsion: Eine Metastase, die sich beispielsweise in der Lungenbasis oder in der Leber befindet, wird durch die Atembewegung des Patienten während der Aufnahme bisweilen um mehrere Zentimeter bewegt, da die Aufnahmezeit (1–3 Minuten) die maximal mögliche Atemanhaltezeit übersteigt. Der gemessene Uptake wird daher im Bild „verschmiert“ – vergleichbar mit einer Verwacklungsunschärfe in der Fotografie. Dies kann dazu führen, dass eine Läsion nicht mehr als solche erkannt werden kann. Einige neuere PET-Scanner verfügen über eine sog. Atemtriggerung, bei der dieser störende Einfluss größtenteils eliminiert werden kann.
Aus den genannten Gründen empfiehlt sich der SUV-Wert in erster Linie, um den Therapieverlauf bzw. das Ansprechen (Response) der Therapie zu beschreiben. Hierbei bleiben einige der oben genannten Einflussparameter bei den Messungen konstant bzw. können konstant gehalten werden.
Quellen
- Bernd J. Krause, Andreas K. Buck, Markus Schwaiger: Nuklearmedizinische Onkologie. In: ecomed Medizin (c) 2007, ISBN 978-3-609-76308-8, S. 56 ff.
- Sally F. Barrington, Michael N. Maisey and Richard L. Wahl: Atlas of Clinical Positron Emission Tomography. Second Edition. Hodder Arnold, 2006, ISBN 0-340-81693-7, S. 24 und 25.
- Bedienungsanleitung der GE Advantage Workstation, Version 4.4