Schenkelhalsfraktur
Die Schenkelhalsfraktur (SHF) oder der Schenkelhalsbruch, Kurzform für Oberschenkelhalsbruch oder Oberschenkelhalsfraktur, ist ein hüftgelenksnaher Knochenbruch (Fraktur) des Halses (Collum) vom Oberschenkelknochen (Femur). Diese Fraktur entsteht meist durch Sturz auf die Seite. Sie tritt besonders im hohen Lebensalter auf (→ Sturz im Alter) und ist dann, bedingt durch Osteoporose, häufiger bei Frauen als bei Männern.
| Klassifikation nach ICD-10 | |
|---|---|
| S72.0 | Schenkelhalsfraktur |
| ICD-10 online (WHO-Version 2019) | |

Grundlagen
Hüftgelenk
Das Hüftgelenk ist ein Kugelgelenk mit drei Freiheitsgraden. Beim gesunden Menschen finden sich folgende Bewegungsausmaße:
- Streckung/Beugung (Extension/Flexion): 30°/0°/130°–150°
- Abspreizung/Anspreizung (Abduktion/Adduktion): 60°/0°/30°
- Auswärtsdrehung/Einwärtsdrehung (Außenrotation/Innenrotation): 90°/0°/45°
Das Gelenk ist durch eine kräftige Gelenkkapsel stabilisiert. Die Durchblutung des Gelenks einschließlich des Femurkopfes wird in etwa 90 % der Fälle mittels der Arteria circumflexa femoris medialis und der Arteria circumflexa femoris lateralis (beide aus der A. profunda femoris) und ihrer in die Gelenkkapsel ausstrahlenden Äste gesichert. In etwa 15 % der Fälle wird der Femurkopf zusätzlich über die Arteria capitis femoris (aus der A. obturatoria) versorgt, die im Ligamentum capitis femoris zum Femurkopf zieht und über die Fossa capitis femoris (in der Gelenkpfanne) einstrahlt.
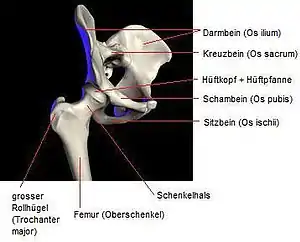 Becken, Oberschenkel und Hüftgelenk
Becken, Oberschenkel und Hüftgelenk Schenkelhals und Femurkopf
Schenkelhals und Femurkopf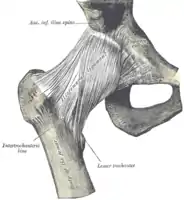 Hüftgelenkskapsel ventral (von vorne)
Hüftgelenkskapsel ventral (von vorne)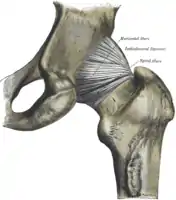 Hüftgelenkskapsel dorsal (von hinten)
Hüftgelenkskapsel dorsal (von hinten)
Blutversorgung
Die Blutversorgung des Schenkelhalses und des Femurkopfes wird vorwiegend von der tiefen Oberschenkelarterie (Arteria profunda femoris) mit ihren Abzweigungen – der Arteria circumflexa femoris lateralis, medialis und posterior – übernommen. Wie ihre Namen schon sagen, verlaufen die Gefäße zirkulär um den Schenkelhals. Bei einer Fraktur besteht die Gefahr einer Verletzung der Gefäße. Je nach Ausmaß der Gefäßverletzung können Teile des Schenkelhalses und des Femurkopfes nicht mehr mit Blut versorgt werden, so dass es zu einer Femurkopfnekrose kommen kann. Der Einfluss auf die Therapiewahl ist groß, da bei Erwartung einer Femurkopfnekrose zumeist keine gelenkerhaltende Therapie mehr gewählt werden kann.
Die Circumflexa-Arterien sind untereinander an verschiedenen Stellen verbunden (natürliche Anastomosen). Solche Anastomosen kommen an diversen Stellen im Körper vor und gewährleisten bei Verletzung oder Verschluss eines Gefäßes die weitere Blutversorgung im betroffenen Gebiet. Ist der Gefäßkranz am Schenkelhals an mehr als einer Stelle unterbrochen, kann diese Schutzvorrichtung nicht mehr funktionieren.[1][2]
Ätiologie und Ursachen
Die hüftgelenksnahen Femur-Frakturen entstehen meist durch Sturz aus geringer Höhe bei älteren Menschen. Unfallgeschehen wie Ausrutschen, Fallen aus dem Bett, Sturz durch Schwäche oder Schwindel sind typische Ursachen für die Entstehung der Fraktur. Meist erfolgt der Sturz auf die Hüfte oder die Gesäßregion. Das betroffene Bein ist hierbei nicht abgespreizt, sondern an das andere Bein angelegt (adduziert). Es entsteht die sogenannte Adduktionsfraktur. Ein Sturz auf das abgespreizte (abduzierte) Bein kann hingegen zu einer Abduktionsfraktur führen.
Stürzen oder Hinfallen muss jedoch kein Auslöser für einen Knochenbruch sein, da sich ein jüngerer Mensch mit gesundem Skelett beim Fallen auf die Seite kaum eine Fraktur zuzieht. Osteoporose, der Verlust an harter Knochensubstanz (Kalksalzgehalt), führt dazu, dass Knochen leichter brechen können. Daher ist die Schenkelhalsfraktur eine typische Fraktur des älteren Menschen.
Weitere Faktoren, die eine Fraktur bei Sturz auf die Hüfte begünstigen sind: Ein mangelhafter Weichteilmantel (Muskulatur, Fettschicht) der Hüfte, der Aufprallpunkt (je näher an der Hüfte selbst, desto eher kommt es zur Fraktur) und das Fehlen der Sturzabwehrreflexe (Ausbreiten der Arme beim Sturz, um ihn abzufangen).[3]
Die Schenkelhalsfraktur kann jedoch auch als pathologische Fraktur, bei verschiedenen Vorerkrankungen oder bei Knochentumoren und Metastasen auftreten.
Einteilung
Schenkelhalsfrakturen werden nach ihrer Lokalisation und den sich daraus ergebenden Konsequenzen für die Behandlung unterschieden.
Mediale Schenkelhalsfraktur
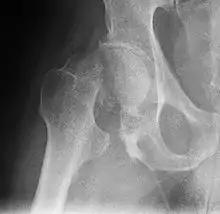
Die mediale Schenkelhalsfraktur ist die am häufigsten auftretende Fraktur des Oberschenkelknochens.[4] Es handelt sich dabei um einen Bruch des Schenkelhalses nahe oder direkt am Femurkopf. Im Gegensatz zur lateralen Schenkelhalsfraktur (s. u.) liegt sie innerhalb der Gelenkkapsel (intrakapsulär). Ältere Lehrbücher benannten ausschließlich die direkt am Femurkopf liegende Fraktur als mediale Schenkelhalsfraktur und die, die lediglich im hüftgelenknahen Bereich des Schenkelhalses liegen, als „intermediär“. Diese Bezeichnung wird heute nicht mehr benutzt.
Laterale Schenkelhalsfraktur
Die laterale Schenkelhalsfraktur tritt mit einer Häufigkeit von ungefähr 5 Prozent[4] auf, ist also eher selten. Betroffen sind oft junge Menschen nach Hochrasanztraumen wie z. B. Autounfällen. Sie entsteht meist als Adduktionsfraktur. Ihre Frakturlinie liegt direkt am Trochanter major, deswegen wird sie auch oft posttrochantäre Fraktur genannt. Es handelt sich um eine außerhalb der Gelenkkapsel gelegene (extrakapsuläre) Fraktur mit höherem möglichem Blutverlust.
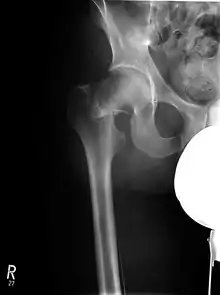

Einteilung nach Dislokationsrichtung
Es werden Abduktionsfrakturen, Adduktionsfrakturen und Abscherfrakturen unterschieden. Abduktionsfrakturen entstehen bei Sturz auf das abgespreizte (abduzierte) Bein und sind daher eher selten. Die Fraktur weist eine Valgusstellung auf und ist meistens eingestaucht und somit belastungsfähig. Adduktionsfrakturen sind häufig, da sie dem typischen Sturz auf die Seite folgen. Das Resultat ist eine Varusstellung des Schenkelhalses mit Dislokation des Oberschenkelknochens nach oben, was zu einer Beinverkürzung führt. Der abgerutschte Femurkopf wandert bei der Frakturdislokation oft nach hinten (Retrotorsionsfraktur), was zusätzlich zu einem dorsalen Knochendefekt führt. Die Gefahr der Verletzung der Gefäße des Femurkopfes und somit das Risiko einer Femurkopfnekrose ist bei dieser Fraktur sehr hoch. Abscherfrakturen im Schenkelhalsbereich sind selten und treten eher bei jüngeren Patienten durch tangentiale Gewalteinwirkung, beispielsweise bei Autounfällen (dashboard injury) oder Stürzen aus großer Höhe, auf. Die Prognose ist durch die meist starke Dislokation und Instabilität sehr ungünstig.
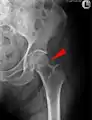 Mediale Schenkelhalsfraktur ohne Dislokation
Mediale Schenkelhalsfraktur ohne Dislokation Laterale Schenkelhalsfraktur mit Adduktions-Dislokation
Laterale Schenkelhalsfraktur mit Adduktions-Dislokation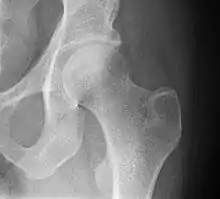 im Vergleich dazu ein gesundes Hüftgelenk
im Vergleich dazu ein gesundes Hüftgelenk
Klassifikationen
Es gibt drei relevante Klassifikationen: Eine nach Pauwels (I-III), die sich am Winkel zwischen der Horizontalen und der Frakturlinie orientiert, eine nach Garden (I-IV), die sich nach dem Dislokationsgrad der Fraktur richtet, und eine aus der Klassifikation der Frakturen der Arbeitsgemeinschaft für Osteosynthesefragen.
| Einteilung der medialen Schenkelhalsfraktur nach Pauwels | ||
|---|---|---|
| Pauwels | Winkel | typische Charakteristika |
| I | unter 30° | Abduktionsfraktur mit resultierender Valgusstellung/Einstauchung |
| II | 30–50° | Adduktionsfraktur, Varusstellung |
| III | über 50°[5] | Abscherfraktur mit Varusstellung |
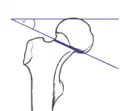 Pauwels-I-Fraktur, Winkel etwa 30°
Pauwels-I-Fraktur, Winkel etwa 30°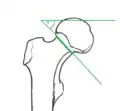 Pauwels-II-Fraktur, Winkel etwa 50°
Pauwels-II-Fraktur, Winkel etwa 50°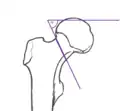 Pauwels-III-Fraktur, Winkel etwa 70°
Pauwels-III-Fraktur, Winkel etwa 70°
| Prognoseorientierende Frakturstadien nach Garden | ||
|---|---|---|
| Garden | Frakturtyp | Prognose |
| I | klassische Pauwels-I-Fraktur in Abduktion ohne Dislokation (Abrutschen) des Kopfes | gute Prognose |
| II | axial leichte Einstauchungen, keine echte Dislokation. Fraktur entspricht einer Abduktionsfraktur, Winkel > 60° | gute Prognose bei frühzeitiger Reposition |
| III | Adduktionsfraktur, entsprechend Pauwels III mit starker Dislokation, keine Unterbrechung der Gefäßversorgung an der dorsalen Kortikalis | ungünstige Prognose, schnellstmögliche Reposition nötig |
| IV | Adduktionsfraktur mit kompletter Dislokation des Kopfes und Gefäßdurchtrennung | schlechte Prognose, hohe Rate an Femurkopfnekrosen |
| AO-Klassifikation der Schenkelhalsfrakturen (31 = proximales Femur) | ||
|---|---|---|
| Codierung | Frakturtyp | |
| 31–B1 | Fraktur subcapital (unter/hinter dem Kopf), impaktiert (eingestaucht), nicht oder wenig disloziert | |
| 31–B2 | transzervikale Fraktur (entspricht Pauwels II-III) | |
| 31–B3 | subcapitale Fraktur, nicht eingestaucht, disloziert, evtl. mit Zertrümmerung des Schenkelhalses | |
Klassifikationen dienen in der Medizin einerseits als Prognosehilfsmittel, vor allem aber als Therapieleitlinie. So ist es auch bei den hier aufgeführten drei Klassifikationen, die alle Rückschlüsse auf die Abscher- bzw. Dislokationswahrscheinlichkeit zulassen, und damit entscheidend für die Therapiewahl sind.
Symptome und klinisches Bild
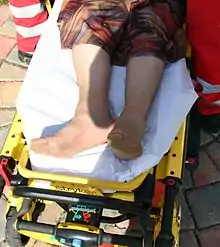
Typisch – vor allem für die mediale Schenkelhalsfraktur – sind das außenrotierte und verkürzte Bein auf der betroffenen Seite. Hinzu kommen meist starke Schmerzen in der Leiste und Klopfschmerzen über dem großen Rollhügel (Trochanter major s. o.). Eingestauchte und nicht dislozierte Frakturen können symptomlos verlaufen. In diesen Fällen werden die dumpfen Schmerzen nach Unfall-/Sturzereignis oft für eine Prellung gehalten. Patienten mit solchen Frakturen kommen nicht selten noch zu Fuß zum Arzt oder in die Klinik und geben Schmerzen beim Laufen an. Frakturen mit starker Dislokation, beispielsweise bei total abgerutschtem Femurkopf, verursachen starke Schmerzen und kommen als Notfall in die Klinik. Schenkelhalsfrakturen mit Dislokation bedürfen meist keiner langen Diagnostik, der Befund fällt sprichwörtlich ins Auge. Im Röntgenbild sind die typischen Stauchungszeichen oder, je nach Frakturtyp, eventuelle Dislokationen des Femurkopfes zu erkennen.
Therapie
Schenkelhalsfrakturen werden in der Regel als „Notfall mit aufgeschobener Dringlichkeit“ operativ versorgt. In der Regel wird eine internistische Basisdiagnostik, gegebenenfalls gefolgt von einer entsprechenden Akuttherapie durchgeführt. Die operative Therapie hat in Deutschland innerhalb von 24 Stunden zu erfolgen, wenn keine ernsthaften medizinischen Gründe dies verhindern bzw. der Allgemeinzustand des Patienten dies zulässt. Dafür existiert seit 2019 in Deutschland eine ab dem 1. Juli 2020 verpflichtende Richtlinie des Gemeinsamen Bundesausschusses, die alle Krankenhäuser verpflichtet, entsprechende Standards und Ressourcen vorzuhalten.[6] Obwohl die wissenschaftliche Evidenz in der Analyse des IQTiG eine deutliche Überlegenheit der schnellen operativen Versorgung innerhalb von 24 Stunden aufzeigt, lägen in Deutschland in vielen Krankenhäusern seit vielen Jahren erhebliche Qualitätsmängel vor, die dies systematisch verhinderten.
Bei eingestauchten Abduktionsfrakturen mit sehr niedrigem Abscherrisiko wird eher konservativ (also nicht-operativ) behandelt, es kann jedoch eine so genannte prophylaktische Verschraubung (Osteosynthese) vorgenommen werden.
Das Ziel jeder Therapieform bei Schenkelhalsfraktur ist die frühestmögliche Mobilisation. Die Ruhigstellung der Patienten soll zeitlich so kurz wie möglich gehalten werden.[7][8][9]
Operative Therapie

Mediale Schenkelhalsfraktur
Häufig erfolgt die Versorgung der medialen Schenkelhalsfraktur beim alten Menschen durch Implantation einer Hüfttotalendoprothese oder Hemiprothese (Duokopfprothese).[10][11] Begründet wird dieses Vorgehen mit dem hohen Risiko einer späteren Femurkopfnekrose. Eine Zweitoperation aus diesem Grund soll dem älteren Patienten nach Möglichkeit erspart werden. Des Weiteren dürfen Patienten nach einer Totalendoprothese oder Duokopfprothese wesentlich schneller wieder die betroffene Seite belasten, was das Risiko einer drohenden Immobilität der vorwiegend älteren Patienten erheblich senkt.
Jüngeren Patienten mit geringem allgemeinen Operationsrisiko wird eher zu femurkopferhaltenden Verfahren geraten. Hier ist eine Operation innerhalb weniger Stunden anzustreben, um das Risiko einer Femurkopfnekrose zu minimieren. Der Erhalt des natürlichen Gelenks bedeutet eine bessere Lebensqualität. Dies rechtfertigt, dass im Falle einer Femurkopfnekrose eine Zweitoperation eher zumutbar ist.
So genannte nichtdislozierte (also unverschobene) bzw. eingestauchte mediale Schenkelhalsfrakturen mit flachem Frakturneigungswinkel werden häufig mittels so genannter Zugschrauben behandelt (siehe Abbildung). Es handelt sich um hohle Schrauben, die über zuvor eingebrachte Führungsdrähte geschraubt werden (Lochschrauben). Bei jüngeren Patienten versucht man in der Regel, den Oberschenkelkopf zu erhalten. Auch hierzu werden Schrauben verwendet.[12]
- Zugschraubenosteosynthese bei einer medialen Fraktur. Behandlung einer nicht dislozierten medialen Schenkelhalsfraktur bei einer 92-jährigen Patientin.
 Aufnahme vor der OP. a.p.-Aufnahme. Die Fraktur ist mit einem Pfeil markiert.
Aufnahme vor der OP. a.p.-Aufnahme. Die Fraktur ist mit einem Pfeil markiert. Seitliche Aufnahme. Die Fraktur ist mit einem Pfeil markiert.
Seitliche Aufnahme. Die Fraktur ist mit einem Pfeil markiert.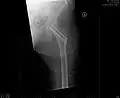 Nach OP mit Zugschrauben, a.p.-Aufnahme. Man sieht die noch liegende Redondrainage.
Nach OP mit Zugschrauben, a.p.-Aufnahme. Man sieht die noch liegende Redondrainage.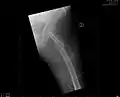 Seitliche Aufnahme.
Seitliche Aufnahme.
Laterale Schenkelhalsfraktur
Frakturen in der Basis des Schenkelhalses werden, in Abhängigkeit vom Dislokationsgrad, oft gelenkerhaltend, mit einer Osteosynthese versorgt. Das Behandlungskonzept entspricht weitgehend dem der pertrochantären Femurfrakturen. Verschiedene Verfahren können verwandt werden, unter anderem die Gammanagel-Osteosynthese, die Versorgung mit Dynamischer Hüftschraube (DHS) und ähnliche.[13]
|
|
Komplikationen
Der Blutverlust bei hüftgelenksnahen Frakturen kann Ausmaße erreichen, die zum Auftreten einer Blutverlust-Anämie führen. Das Bild eines akuten Volumenmangelschocks ist bei der Schenkelhalsfraktur aufgrund der anatomischen Gegebenheiten (straffe muskuläre Führung des Gelenks und dadurch bedingte „Selbsttamponade“ der Blutung) eher selten, insbesondere viel seltener als bei der pertrochantären Fraktur oder der Oberschenkelschaftfraktur.
Verletzungen des Ischiasnerven treten nur bei extremer Fehlstellung (Dislokation) auf, ebenso Verletzungen des Nervus femoralis.
Ausgeprägte Muskelverletzungen mit zusätzlicher Blutung sind bei den typischen Schenkelhalsfrakturen des alten Menschen eher selten und nur bei sehr ausgeprägter Fehlstellung anzutreffen.
Je größer der Dislokationsgrad ist, desto höher ist die Wahrscheinlichkeit einer späteren Femurkopfnekrose, bedingt durch die bei starker Dislokation zerstörte Durchblutung des Femurkopfes über die Gelenkkapsel. Eine Komplikation der Verschraubung ist daher die aseptische Femurkopfnekrose, die eine sekundäre Implantation einer Hüftprothese nötig macht.[14] Femurkopferhaltende operative Maßnahmen sind daher nur bei jüngeren Patienten mit geringer Frakturdislokation sinnvoll.
Wundheilungsstörungen und tiefe Infektionen können, wie nach jeder Operation, auch hier auftreten. Weitere allgemeine Komplikationen, insbesondere nach Operationen und bei Bettruhe sind Thrombose, Embolie, Dekubitus und Lungenentzündung. Besonders beim älteren Patienten ist längere Bettruhe gefährlich, da sie vital anfälliger für solche Komplikationen, insbesondere für den Dekubitus, sind.
Nachbehandlung und Rehabilitation
Die frühzeitige Mobilisation ist das wichtigste Element der Nachbehandlung. Wenn möglich, werden die Patienten schon am ersten Tag nach der Operation auf die Bettkante gesetzt, unter krankengymnastischer Anleitung werden, falls der Patient dies toleriert, sogar schon die ersten Schritte gegangen. Hinzu kommen aktive und passive Bewegungsübungen im Bett. Die Krankengymnastik wird während des gesamten stationären Aufenthaltes, der üblicherweise ca. 1,5 Wochen andauert, fortgesetzt. Besonders Patienten, die nicht mit einem belastungsstabilen Verfahren versorgt wurden, müssen in dieser Zeit lernen, sicher an Unterarmgehstützen zu gehen und Treppen zu steigen.
Eine effektive Schmerzbekämpfung dient nicht nur dem „Komfort“ des Patienten, sondern ist unabdingbare Voraussetzung für die Frühmobilisierung. Zu diesem Zweck soll auf stark zentral wirksame Analgetika (z. B. Opioide) so früh wie möglich zugunsten von Nichtopioid-Analgetika (NSAR, Metamizol, Paracetamol) verzichtet werden,[15] um die Mobilisierung nicht durch die bei Opioiden regelhaft auftretenden Nebenwirkungen wie Müdigkeit, Schwindel und Antriebsschwäche zu beeinträchtigen. Analgetika werden nicht „nach Bedarf“, sondern nach einem Schema, das in den meisten Kliniken standardisiert ist, verabreicht. Sollte dies nicht ausreichen, werden großzügig und frühzeitig zusätzliche Analgetika gegeben. In den ersten Tagen nach der Operation kann auch ein vor der Operation gelegter Periduralkatheter die Schmerzbekämpfung unterstützen.
Ebenfalls wichtig ist die Behandlung der in der Altersgruppe dieser Patienten häufig vorliegenden Begleiterkrankungen (Diabetes mellitus, arterielle Hypertonie, Herzinsuffizienz, Niereninsuffizienz), da diese sich im Zuge von Unfall und Operation verschlechtern und dann zudem noch ein Mobilisierungshindernis darstellen können. Oft wird hierzu der Internist um konsiliarische Mitbehandlung gebeten.
Nach Entlassung aus der stationären Behandlung erfolgt in Deutschland in der Regel eine mindestens dreiwöchige stationäre Anschlussheilbehandlung in einer geeigneten Rehabilitationsklinik. Voraussetzung hierfür ist ein Barthel-Index von mindestens 70. Patienten, die alters- und krankheitsbedingt diese Mobilitätsstufe nicht erreichen, werden entweder in geriatrische Frührehabilitation oder in eine Kurzzeit- und Übergangspflegeeinrichtung verlegt. Ziel eines Rehabilitationsaufenthaltes ist es, die frühere Mobilität und Selbständigkeit der Patienten wiederherzustellen. Dabei stehen Übungen zur Förderung der Beweglichkeit und der Muskelaufbau im Vordergrund. Durch das Einüben eines sicheren Gangbildes soll das Sturzrisiko gesenkt werden.
Prävention
Die Schenkelhalsfraktur ist nicht nur die häufigste gelenknahe Verletzung des Oberschenkels, sondern auch die häufigste Fraktur bei alten Menschen. Warum es zu einem Unfall- bzw. Sturzereignis kommen kann, hat viele Gründe. Oft nehmen ältere Menschen, auf Grund des im Alter nachlassenden Durstgefühls, nicht genügend Flüssigkeit zu sich. Das führt zu niedrigem Blutdruck und nicht selten zu Schwindel. Ein anderer Grund kann der unsichere Gang sein, der durch andere Erkrankungen, beispielsweise der Wirbelsäule oder der Beingelenke, entsteht. Oftmals sind auch falsch dosierte oder falsch eingenommene Herz-Kreislauf-Medikamente die Ursache für Schwindel und Gangunsicherheit. Ungeachtet der Ursache eines Sturzes gilt es ihn durch geeignete Maßnahmen so gut wie möglich zu vermeiden.

Eine weitere effektive Methode um Schenkelhalsfrakturen vorzubeugen sind Hüftprotektoren, bei denen allerdings eine gut ausgeprägte Bereitschaft zur Kooperation von den Patienten verlangt wird.
Da es sich bei Schenkelhalsfrakturen älterer Patienten in den meisten Fällen um durch Osteoporose begünstigte Frakturen handelt, ist die Prophylaxe mit einer Behandlung der Osteoporose nach entsprechenden Leitlinien möglich.[16] Hierzu werden z. B. Bisphosphonate (Blocker der knochenabbauenden Osteoklasten) ergänzt durch Vitamin D3 und Kalzium gegeben. Eine Fraktur von Oberarmkopf, Wirbelsäule, Schenkelhals oder Handgelenk beim alten Menschen ist häufig ein Zeichen für Osteoporose, deren leitliniengerechte Behandlung weitere Brüche verhindern kann. Die Behandlung (s. o.) ist sehr effektiv.
Gefährlich für alte Menschen sind auch Schlafmittel, weil sie die Reaktionsfähigkeit herabsetzen und dann z. B. bei dem Gang zur Toilette nachts Stürze verursachen können.
Geschichte
Nicolas Senn schlug 1898 aufgrund eigener tierexperimenteller Studien die Ruhigstellung im Beckengips nach exakter Reposition vor. Lorenz Böhler behandelte zunächst in einem Extensionsverband und setzte dann die Behandlung im Becken-Bein-Gips fort. Diese konservativen Behandlungskonzepte werden wegen der erforderlichen langen Immobilisierung mit ihren Komplikationen (Thrombose, Lungenembolie, hypostatische Pneumonie, Dekubitus und andere mehr) seit langem nicht mehr durchgeführt.
Die ersten Versuche der operativen Behandlung mittels extraartikulärer Verschraubung gehen auf Langenbeck (1858) und König (1875) zurück. Die Resultate waren allerdings zunächst nicht zufriedenstellend aufgrund der unzureichenden Reposition und der wenig exakten Positionierung der Schrauben.
Die Entwicklung der modernen Versorgungsformen geht auf Smith-Petersen zurück, der die Schenkelhalsfraktur ab 1925 mit einem mercedessternförmigen Lamellennagel stabilisierte. Der Vorschlag eines Führungsdrahtes zur Verbesserung der Retention und genaueren Platzierung des Nagels von Sven Johansson 1932 ist heute noch Standard bei den meisten femurkopferhaltenden Operationsverfahren. Ab 1942 – parallel zur Entwicklung des Küntschernagels für die Marknagelung bei Schaftfraktur – wurde eine Gewindeschraube eingesetzt, mit der nach dem Prinzip der Zugschraube die Frakturenden einander angenähert werden konnten. Dieses Prinzip findet sich heute noch in vielen modernen Therapiemethoden wieder.
Puhg und Pohl erkannten in den 1950er Jahren, dass Komplikationen wie Implantatausbruch und Kopfperforation Folge der Rigidität der eingesetzten Implantate waren. Die aus diesen Erkenntnissen entstandene „Pohl’sche Laschenschraube“ wird distal in einer richtungsgebenden Gleithülse geführt, die ein „Sintern“ der Fraktur mit Verkürzung des Schenkelhalses ohne Gefahr der Dislokation erlaubte. Dieses Implantat war Vorbild für die Entwicklung der dynamischen Hüftschraube (DHS) durch die AO anfangs der 1980er Jahre. Diese ist heute noch eines der gebräuchlichsten Implantate.
Elastische Rund- und Bündelnägel wurden von verschiedenen Autoren vorgeschlagen. Am bekanntesten wurden die 1970 entwickelten „Endernägel“, elastische Bündelnägel, die vom Knie aus intramedullär eingebracht werden und aufgrund ihrer vorgegebenen Biegung in den Femurkopf vorgetrieben werden. Bei gut gewählter Indikation konnte mit diesen Nägeln eine hohe Stabilität bei gleichzeitig gegebener Dynamik im Frakturspalt erzielt werden. Das Verfahren ist jedoch von einer hohen Komplikationsrate (Kopfperforationen, Wandern der Nägel mit Knieproblemen, lange Durchleuchtungszeit und hohe Abhängigkeit vom Geschick des Operateurs) belastet und wird mittlerweile kaum noch angewandt.
Die Anfang der 1960er Jahre von der AO entwickelte 90°- und 135°-Winkelplatte führte ebenfalls häufig zu den oben genannten Komplikationen rigider Systeme und wurde bei der Behandlung der Schenkelhalsfraktur weitgehend von der DHS und den diversen intramedullären Nägeln mit Schenkelhalskomponente ersetzt. Unter anderer Indikationsstellung (subtrochantäre Stückfrakturen, Umstellungsosteotomien etc.) findet sie allerdings immer noch breite Anwendung.[17]
Hüftgelenk-Endoprothesen (sowohl Hemi- als auch Totalendoprothesen) wurden seit Beginn ihrer Entwicklung nicht nur zur Behandlung der Coxarthrose, sondern auch zur definitiven, primär belastungsstabilen Behandlung der medialen Schenkelhalsfrakturen vor allem älterer Menschen eingesetzt.
Literatur
- V. Bühren, O. Trentz, U. Heim: Checkliste Traumatologie. Thieme, 2005, ISBN 3-13-598106-1.
- Beckenring und Hüfte In: J. Duparc: Chirurgische Techniken in Orthopädie und Traumatologie. Elsevier, 2005, ISBN 3-437-22556-1.
- A. B. Imhoff, R. Baumgartner: Checkliste Orthopädie. Thieme, 2006, ISBN 3-13-142281-5.
- R.-P. Meyer, A. Gächter: Hüftchirurgie in der Praxis. Springer, 2005, ISBN 3-540-22718-0.
- Vittorio Putti: Die operative Behandlung der Schenkelhalsbrüche. Enke, Stuttgart 1942.
- S2e-Leitlinie Schenkelhalsfraktur des Erwachsenen der Deutsche Gesellschaft für Unfallchirurgie (DGU). In: AWMF online (Stand 2008)
- S2e-Leitlinie Proximale Femurfrakturen des Kindes der Deutsche Gesellschaft für Unfallchirurgie (DGU). In: AWMF online (Stand 2008)
Weblinks
Einzelnachweise
- Herbert Lippert: Lehrbuch Anatomie Elsevier, 2007, ISBN 978-3-437-42362-8.
- Volker Ewerbeck: Standardverfahren in der operativen Orthopädie und Unfallchirurgie. Thieme, 2006, ISBN 3-13-100533-5.
- R. G. Cumming, R. J. Klineberg: Fall frequency and characteristics and the risk of hip fractures. In: J. Am. Ger Soc. 42, (1994), S. 774–778.
- C. J. Wirth: Orthopädie und orthopädische Chirurgie. Band: Becken/Hüfte. Thieme, 2004, ISBN 3-13-126221-4.
- Misinterpretation of Pauwel’s Classification. Bone and Joint, 2014, archiviert vom (nicht mehr online verfügbar) am 23. November 2015; abgerufen im Oktober 2015 (englisch). Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- Arne Hillienhof, S. B.: Oberschenkelhalsbruch: Neue Richtlinie schreibt schnelle Operation vor Deutsches Ärzteblatt 2019, Jahrgang 116, Heft 49 vom 6. Dezember 2019, Seite A-2280, Link abgerufen am 15. Dezember 2019, 21:03 Uhr CEST
- J. Duparc: Chirurgische Techniken in Orthopädie und Traumatologie. Beckenring und Hüfte. Elsevier, 2005.
- A. B. Imhoff, R. Baumgartner: Checkliste Orthopädie. Thieme, 2006.
- V. Bühren, O. Trentz, U. Heim: Checkliste Traumatologie. Thieme, 2005.
- Stefan Ocken: Die bipolare Duokopf-Endoprothese zur Therapie von Schenkelhalsfrakturen. Ergebniskontrolle und metrische Erfassung der Kopfposition. Dissertation. Universitätsklinik Giessen, 1999.
- F. Bonnaire, T. Lein, T. Hohaus: Prothetische Versorgung proximaler Femurfrakturen. In: Unfallchirurg. 2005. Ausgabe 108, S. 387–400.
- R. Blomfeldt, H. Tornkvist, S. Ponzer: Internal fixation versus hemiarthroplasty for displaced fractures of the femoral neck in elderly patients with severe cognitive impairment. In: Journal Bone and Joint Surgery. 2005. Ausgabe 87, S. 523–529.
- R.-P. Meyer, A. Gächter: Hüftchirurgie in der Praxis. Springer, 2005.
- H-J. Maurer, H-J. Teuber, M. Bier, I. Hermanns: Frakturlinienverlauf – Schenkelkopfnekrose bei der medialen Schenkelhalsfraktur. In: Archives of Orthopaedic and Trauma Surgery. 2004.
- Behandlung akuter perioperativer und posttraumatischer Schmerzen. (Memento vom 27. November 2009 im Internet Archive) (PDF) AWMF-Leitlinie 041/001, 2007, S. 219–228.
- Leitlinie Osteologie: Osteoporose des älteren Menschen. (Memento vom 11. September 2010 im Internet Archive) AWMF online
- U. Kaack: Die proximale Femurfraktur des alten Menschen: Therapiekonzepte und Ergebnisse einer retrospektiven Studie. Dissertation. Bochum 2000, S. 10–12, DNB 962764698/34 (PDF).





