Osteoporose
Die Osteoporose (von altgriechisch ὀστέον ostéon, deutsch ‚Knochen‘ und πόρος poros ‚Pore‘) ist eine Störung im Knochenstoffwechsel und eine häufige Alterserkrankung des Knochens, die ihn dünner und poröser und somit anfällig für Brüche (Frakturen) macht.

| Klassifikation nach ICD-10 | |
|---|---|
| M80.- | Osteoporose mit pathologischer Fraktur |
| M81.- | Osteoporose ohne pathologische Fraktur |
| M82.- | Osteoporose bei anderenorts klassifizierten Krankheiten |
| ICD-10 online (WHO-Version 2019) | |
Die auch als Knochenschwund bezeichnete Krankheit ist gekennzeichnet durch eine Abnahme der Knochendichte infolge eines den Aufbau übersteigenden Abbaus von Knochengewebe im Rahmen des natürlichen Knochenumbaus. Aufgrund der höheren Umsatzrate ist die Spongiosa typischerweise stärker betroffen als die Kortikalis, was sich in den Prädilektionsstellen für Knochenbrüche niederschlägt; die erhöhte Frakturanfälligkeit kann allerdings das ganze Skelett betreffen.
Die Osteoporose, welche erstmals 1885 von dem Innsbrucker Pathologen Gustav Adolf Pommer (1851–1935) beschrieben wurde,[1] ist die häufigste Knochenerkrankung im höheren Lebensalter. Am häufigsten (95 Prozent) ist die primäre Osteoporose; diese tritt, im Gegensatz zur sekundären Osteoporose, nicht als Folge einer anderen Erkrankung auf.
Rund 80 Prozent aller Osteoporosen betreffen Frauen nach der Menopause (siehe Postmenopause), wobei vor allem kleinknochige Nordeuropäerinnen und Raucherinnen betroffen sind. Innerhalb der deutschen Bevölkerung über 50 Jahren ist eine von vier Frauen und einer von 17 Männern betroffen.[2]
Ursachen
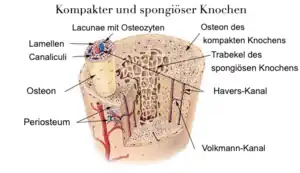
Die Knochenmasse nimmt etwa in den ersten drei Lebensjahrzehnten zu (in der Jugend wird Knochen aufgebaut), erreicht dann einen Höhepunkt und fällt in den späteren Lebensjahren langsam wieder ab. Die Osteoporose entsteht meist aus einer unzureichenden Knochenbildung in jungen Jahren und/oder einem beschleunigten Abbau in späterer Zeit. Ursachen dafür können sein:
- Primäre Osteoporose (95 %):
- Idiopathische juvenile Osteoporose junger Menschen
- Postmenopausale Osteoporose (Typ-I-Osteoporose)
- Senile Osteoporose (Typ-II-Osteoporose)
- Sekundäre Osteoporose (5 %):
- Hormonell: Hyperkortisolismus (Cushing-Syndrom), Hypogonadismus, Hyperparathyreoidismus, Hyperthyreose, Schwangerschaftsassoziierte Osteoporose
- Gastroenterologische Ursachen: Malnutrition, Anorexia nervosa (Magersucht), Malabsorption, renale Osteopathie, exokrine Pankreasinsuffizienz (EPI)[3]
- Stoffwechselerkrankungen, wie Cerebrotendinöse Xanthomatose[4][5]
- Immobilisation (eingeschränkte Bewegung)
- Medikamentös:[6]
- Langzeittherapie mit Kortikosteroiden (Cortisol), wirkt wie ein Cushing-Syndrom
- Langzeittherapie mit Heparin (zur Hemmung der Blutgerinnung)
- Vitamin-K-Antagonisten als Antikoagulanzien wie Phenprocoumon (Marcumar) vermindern die Knochendichte, da Vitamin K für die Reifung der Knochenmatrix notwendig ist.[7]
- Magensäure blockierende Medikamente[8]
- Hochdosierte Therapie mit Schilddrüsenhormonen vermindert die Knochendichte ebenso wie eine Hyperthyreose.
- Gonadotropin-Releasing-Hormon-Antagonisten bei Einnahme von über einem Jahr Dauer, hemmen fast vollständig die Östrogenbildung in den Ovarien.
- Aromatasehemmer hemmen ebenfalls die Östrogenbildung.
- Zytostatika
- Laxanzienabusus und Langzeittherapie mit Cholestyramin reduzieren die Resorption von Vitamin D im Verdauungstrakt.
- Lithium kann zu erhöhten Parathormonspiegeln führen und damit eine Osteoporose auslösen.
- Unter langfristiger Einnahme von Antikonvulsiva wurden Fälle von Osteoporose bis hin zu Frakturen berichtet. Das Bundesinstitut für Arzneimittel und Medizinprodukte hat entsprechend die Fachinformationen bestimmter Arzneimittel überarbeiten lassen.[9]
- Hereditär:
- Neoplastische Erkrankungen:
- Monoklonale Gammopathien (u. a. eine Monoklonale Gammopathie unklarer Signifikanz oder ein Multiples Myelom)
- Mastozytose
- Myeloproliferative Erkrankungen
- Entzündungen:
- Chronische Polyarthritis
- Morbus Crohn
- Colitis ulcerosa
- Andere Ursachen:
- Perniziöse Anämie, Vitamin-B12-Mangel
- Folsäuremangel
- Untergewicht
- Fleischreiche, gemüse-/obstarme Ernährung scheint ungünstig zu sein. Es wurde unter anderem ein Zusammenhang des Knochenstoffwechsels mit dem Säure-Basen-Haushalt vermutet, der sich jedoch nicht bewahrheitet hat.[10]
- Konsum von phosphathaltigen Colagetränken könnte ein Risiko darstellen, allerdings korreliert starker Colakonsum mit einer kalziumarmen Ernährung.[11]
Diagnostik
Anamnese
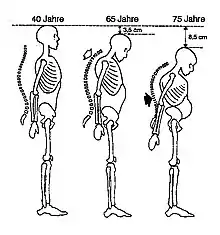
Patienten berichten häufig auch über eine Verminderung der Körpergröße durch die stattgehabte Sinterung der Wirbelkörper sowie die Ausbildung einer Kyphose oder Skoliose der Wirbelsäule. In der Vorgeschichte können osteoporose-typische Frakturen, zum Beispiel an der Wirbelsäule, des Oberschenkelhalses oder des distalen Radius erfragt werden. Hinzu kommt die Erfassung der Risikofaktoren für Osteoporose, etwa ein reduzierter Allgemeinzustand, wenig Bewegung, wenig Sonnenlicht, kalziumarme Ernährung, eine frühe Menopause und familiäre Belastungen sowie Hinweise auf andere systemische Knochenerkrankungen.
Akut aufgetretene Schmerzen, insbesondere nach einem nur leichten Trauma oder sogar spontan aufgetreten, können bei der entsprechenden Vorgeschichte den Verdacht auf eine osteoporotische Fraktur geben.
Klinische Untersuchung

Im Rahmen der klinischen Untersuchung erfolgen die Messung der Körpergröße (Vergleich zu früheren Ergebnissen oder Angaben), die Feststellung einer Kyphose der Brustwirbelsäule beziehungsweise einer Skoliose der Lendenwirbelsäule, typische Hautfalten am Rücken („Tannenbaum-Phänomen“) und eine Verringerung des Abstands von Rippenbogen und Beckenkamm.
Bei dem Verdacht auf eine akute Fraktur werden die entsprechenden Körperregionen nach den allgemeinen Frakturzeichen näher untersucht. Bei dem Verdacht auf eine Fraktur der Brust- oder der Lendenwirbelsäule wird der Rücken leicht abgeklopft.
Radiologische Untersuchung
Osteoporotische Frakturen sind in der Regel mittels einer Röntgenuntersuchung feststellbar. Insbesondere im Bereich der Brust- und der Lendenwirbelsäule können weitere bildgebende Verfahren angewendet werden. Hierzu zählt das CT, welches eine genaue Auswertung der Frakturmorphologie ermöglicht, sowie das MRT, welches etwa in Hinblick auf die Frage, ob eine Fraktur frisch oder älter ist, weiteren Aufschluss geben kann.
Knochenbrüche infolge einer Osteoporose nach ihrer Häufigkeit:
- Wirbelkörper-Einbrüche (Sinterungen, Kompressionsfrakturen),
- Hüftgelenknahe Oberschenkelknochenbrüche (u. a. Schenkelhalsfrakturen),
- Handgelenknahe Speichenbrüche (distale Radiusfrakturen),
- Oberarmkopfbrüche (subcapitale Humerusfrakturen),
- Beckenbrüche (v. a. Sakrumfraktur)
Laborchemische Untersuchungen
Bei Verdacht auf das Vorliegen einer Osteoporose empfiehlt die AWMF-Leitlinie die Durchführung eines Basislabors zum Ausschluss einer sekundären Genese. Zudem sind bei der Einleitung einer spezifischen antioosteoporotischen Therapie Blutwerte, wie z. B. hinsichtlich der Nierenfunktion, zu beachten. Die Werte des Basislabor lauten: Kleines Blutbild, Elektrolyte (Calcium, Phosphat, Natrium), Alkalische Phosphatase, Gamma-GT, Kreatinin-Clearance (GFR), TSH, CRP, BSG und Eiweißelektrophorese. Je nach Befund können - beispielsweise bei Verdacht auf ein Plasmozytom - weitere Untersuchungen notwendig werden. Die Bestimmung von Vitamin D wird nur in ausgewählten Fällen durchgeführt. Bei Männern mit Verdacht auf Hypogonadismus kann der Testoteron-Spiegel ermittelt werden..
Es wurden diverse Biomarker entwickelt, welche frühzeitig eine Osteoporose anzeigen sollen. Diese Untersuchungen sind nach der AWMF-Leitlinie 2023 jedoch nicht als routinemäßiger Bestandteil der Osteoporose-Diagnostik anzusehen.
Knochendichte
Unter der Knochendichte (auch Knochenmineraldichte, englisch Bone density, bone mineral density (BMD)) versteht man das Verhältnis der mineralisierten Knochensubstanz zu einem definierten Knochenvolumen.
Knochendichtemessung

Mit der Knochendichtemessung (Osteodensitometrie) wird der sogenannte T-Wert ermittelt. Dies ist ein statistischer Wert, der einen Vergleich des gemessenen Knochendichtewertes mit der Population junger erwachsener Frauen und eine Aussage zum Bruchrisiko ermöglicht. Zur Messung der Knochendichte (BMD – englisch bone mineral density) stehen verschiedene Verfahren zur Verfügung:
Am weitesten verbreitet ist die Dual-Röntgen-Absorptiometrie (DXA oder DEXA – engl. dual-energy-x-ray-absorptiometry). Auf ihr basiert auch die Definition der WHO und mit ihrer Hilfe wird der T-Wert ermittelt. Eine weitere Methode stellt die quantitative Computertomographie (QCT bzw. pQCT) dar. Die Messung der Knochendichte mittels Ultraschalls, also mit dem sogenannten quantitativen Ultraschall (QUS), ist höchst umstritten und nur in ganz wenigen Fällen überhaupt aussagekräftig. Die Aussagekraft für DXA und QCT ist hingegen gut belegt. Die Messung der Knochendichte zur Früherkennung ist keine Leistung der gesetzlichen Kassen. Der Versicherte muss sie selbst bezahlen, wenn vor der Messung kein Knochenbruch ohne entsprechende Krafteinwirkung (ein sogenannter Ermüdungsbruch) mit Verdacht auf Osteoporose vorliegt.
Die Knochendichte selbst ist jedoch nur zum Teil für das erhöhte Bruchrisiko der Knochen bei Osteoporose verantwortlich; die Bruchfestigkeit wird im Wesentlichen von der äußeren Compacta-Schicht bestimmt, während die Knochendichtemessung vor allem auch den trabekulären Knochen misst.[12]
Ausgehend von einer Knochendichtemessung kann über den computerbasierten Algorithmus FRAX (WHO Fracture Risk Assessment Tool) die Wahrscheinlichkeit bestimmt werden, in den folgenden zehn Jahren eine osteoporotische Fraktur zu erleiden. Dies ist besonders für die Abschätzung der Notwendigkeit einer antiresorptiven Therapie bei einer Osteopenie geeignet.[13]
Zu beachten sind besonders beim älteren Menschen häufige Fehlerquellen bei der DXA-Messung an der Lendenwirbelsäule mit Verschleierung einer verminderten oder sogar Vortäuschung einer höheren Knochendichte: durch Sinterung von Wirbelkörpern, Skoliose, Spondylophyten oder Arterienverkalkung (Aortosklerose). Für ein verwertbares Ergebnis müssen wenigstens zwei Wirbelkörper beurteilbar sein.[14]
Wenn bereits osteoporotische Frakturen im Röntgenbild nachgewiesen wurden oder eine pertrochantäre Femurfraktur aufgetreten ist, kann auch ohne vorherige DXA-Messung die Diagnose einer Osteoporose gestellt und eine adäquate Therapie eingeleitet werden.[15]
Screening
Der Dachverband Osteologie empfiehlt eine Basisdiagnostik bei Frauen nach der Menopause und Männern über 60 Jahren, falls
- bereits Knochenbrüche aufgetreten sind, die durch schwache Krafteinwirkung entstanden sind,
- Grundkrankheiten bestehen, die Einfluss auf die Knochen haben können, oder
- Risikofaktoren für Wirbelkörperfrakturen oder Hüftfrakturen vorhanden sind (DVO-Risikomodell 2006).[16]
Differentialdiagnose
Andere Erkrankungen, die primär mit einer verschlechterten Knochenqualität einhergehen, sind:
- die Osteomalazie
- die Hypophosphatasie (HPP). Diese tritt seltener auf als die Osteoporose. Manche Formen der Hypophosphatasie werden erst im erwachsenen Alter symptomatisch und könnten zur Fehldiagnose einer Osteoporose führen.[17] Eine erniedrigte Aktivität der alkalischen Phosphatase im Serum sowie ein früher Milchzahn-Verlust und das Auftreten atypischer Frakturen (z. B. subtrochantäre laterale Femurfraktur) mit verzögerter Frakturheilung weisen auf eine HPP hin.[17] Die Unterscheidung zwischen der Osteoporose und der HPP ist wichtig, da bei der HPP die Gabe von Bisphosphonaten kontraindiziert ist.[17]
Krankheitsverlauf und Prognose
Die Osteoporose ist eine zunächst unmerklich verlaufende Erkrankung, die aber im Fall von Knochenbrüchen, insbesondere bei alten Menschen, eine hohe Krankheitsbelastung (Schmerzen, Bettlägerigkeit, manchmal dauerhafte Immobilisierung) bedeutet.
Man unterscheidet zwischen primärer und sekundärer Osteoporose. Zur wesentlich häufigeren primären Osteoporose zählen die postmenopausale (oder postklimakterische) Osteoporose und die Altersosteoporose (Involutionsosteoporose[18]). Die sekundäre Osteoporose tritt unter anderem als Folge von Stoffwechsel-Erkrankungen oder hormonellen Störungen auf.
Man geht davon aus, dass in Deutschland etwa 30 % aller Frauen nach dem Klimakterium an primärer Osteoporose erkranken. Für Männer ist ab dem 70. Lebensjahr die Altersosteoporose ein ebenso häufiges Krankheitsbild. Typische Merkmale der Osteoporose sind eine Abnahme der Knochenmasse und Verschlechterung der Knochenarchitektur sowie als deren Folge eine Abnahme der Knochenstabilität. Dies führt zu einer erhöhten Gefahr von Knochendeformationen (Fischwirbel) und Knochenbrüchen. Knochenbrüche bei Osteoporose finden sich insbesondere an den Wirbeln, am Oberschenkelhals und am Handgelenk. Die Heilung von Knochenbrüchen bei Osteoporose ist nicht gestört, der Zeitrahmen ist der gleiche wie bei nicht erkrankten Menschen. Die Folgen der Brüche können jedoch vor allem bei Älteren nachhaltig sein und durch Folgeerkrankungen wie Lungenentzündung oder Lungenembolie zum Tode führen.
Behandlungsmöglichkeiten und Prävention
Lebensweise
Körperliche Aktivität schützt vor Knochenschwund. Die Kräfte, die dabei auf den Knochen wirken, regen die knochenaufbauenden Zellen an, neue Knochensubstanz zu bilden. Empfohlen werden dabei vorwiegend gewichttragende Ausdauerübungen und muskelaufbauendes Training sowie Aerobic.[19][20] Daneben fördert ausreichende Sonnenlichtexposition, empfohlen wird mindestens eine halbe Stunde täglich,[21] die Vitamin-D-Produktion der Haut.
Evidenzbasierte Empfehlungen
Der DVO empfiehlt als Basistherapie für Osteoporosepatienten ohne eine spezifische medikamentöse Osteoporosetherapie eine Zufuhr von 1000 bis maximal 2000 mg Calcium pro Tag mit der Nahrung. Hiervon ausgenommen sind Kinder, Jugendliche, prämenopausale Frauen und Männer bis zum 60. Lebensjahr.[22]
Wenn die empfohlene Zufuhr von Calcium mit ausgewogener Ernährung dennoch nicht erreicht werden sollte, kann eine Supplementierung, etwa in Tablettenform, durchgeführt werden. Als Bestandteil der Basistherapie empfehlen die internationalen Leitlinien die kombinierte Einnahme mit Vitamin D (Ergo- und Cholecalciferol, nicht aber Metabolite wie 1-alpha- oder 1,25-Dihydroxy-Vitamin D).
Starker Alkohol- und Tabakkonsum soll vermieden werden.[21][23][24] Außerdem sollte, aufgrund des hohen Phosphatgehaltes, auf den Konsum von Softdrinks verzichtet werden.[25]
Obwohl Vitamin K bei der Reifung der Knochenmatrix benötigt wird und bei langfristiger Einnahme von Vitamin-K-Antagonisten wie Marcumar das Osteoporoserisiko steigt, gibt es keinen Hinweis darauf, dass die Einnahme von Vitamin K einen positiven Effekt hat. Diesbezüglich existiert auch keine qualitative Studie. Während in sämtlichen evidenzbasierten Richtlinien die Einnahme von Vitamin D und Kalzium empfohlen wird, gibt es keine Empfehlung zur Vitamin-K-Einnahme.[26]
Alternativmedizinische Empfehlungen
Eine Empfehlung, die jedoch weder wissenschaftlich abgesichert noch in den Leitlinien genannt wird, ist die der sogenannten basischen Ernährung oder der Einnahme von sogenannten Basensalzmischungen. Eine vermeintliche Übersäuerung des Körpers soll nach Angaben von Anhängern dieser Behandlungsmethode zu verstärktem Knochenschwund führen, da zur Neutralisation der Säure basische Calciumsalze (deren Existenz wissenschaftlich unbestritten ist) aus dem Knochengewebe gelöst würden (wie der Kalk aus einer Eierschale im Essigbad).[27] Bei dieser Theorie werden allerdings die weitaus bedeutenderen Puffersysteme der Blutpuffer vernachlässigt. Für eine Wirkung der Diäten fehlt jeder Nachweis. Die Deutsche Gesellschaft für Ernährung rät von einem vollständigen Verzicht auf „säurebildende Lebensmittel“ ab.[28]
Pharmakotherapie
Nach den Leitlinien des DVO wird, unter Berücksichtigung der Knochendichte, des Lebensalters, stattgehabter Wirbelkörperfrakturen und anderer Risikofaktoren, folgende medikamentöse Therapie empfohlen:
- Bisphosphonate (Alendronsäure, Ibandronsäure, Risedronsäure und Zoledronsäure[29]): Standard-Therapie, hemmen die Knochenresorption
- Selektive Östrogen-Rezeptor-Modulatoren (SERM): Raloxifen (nur zur Verhinderung von Wirbelkörperfrakturen). Hemmen ebenfalls die Knochenresorption
oder
- Parathormon und sein Analogon Teriparatid
- Strontiumranelat: Knochendichtemessungen zeigen durch die Einlagerung von Strontium höhere Werte, was aber für die Verlaufsbeurteilung in der Praxis nicht relevant ist.
Zur Überwachung der antiresorptiven Osteoporose-Therapie kann der Knochenmarker β-CrossLaps eingesetzt werden.
- Hormonersatztherapie: Da Frauen ab dem Erreichen der Wechseljahre deutlich häufiger von Osteoporose betroffen sind als Männer (ab 65 Jahren sind es 24,5 Prozent aller Frauen[30]) übernehmen Krankenkassen die Kosten für Hormonersatztherapien, durch welche der Knochenmasseverlust verlangsamt oder gestoppt wird, was das Risiko an Osteoporose zu erkranken deutlich senkt.[31] Auch die externe Anwendung von Östrogencreme (auf der Haut) soll die Knochensubstanz stärken und den Knochenmasseverlust bremsen, bevor es zu Brüchen kommen kann.[32][33]
Auch in Verwendung, jedoch nicht vom DVO empfohlen sind
- Calcitonin, kaum noch verwendet, der Nutzen ist schlecht belegt. Außerdem kommt es meistens zu schweren Allergiesymptomen bei der Behandlung.
- STH (Wachstumshormon), kein Nutzen belegt; evtl. problematische Nebenwirkungen.
- Fluoride (veraltet; entwickeln harte, aber spröde Knochen, die Stabilität wird nicht besser)
- Vitamin-D-Metabolite wie 1-alpha- oder 1,25-Dihydroxy-Vitamin D (Nutzen bei postmenopausaler Osteoporose nicht eindeutig belegt, teuer, problematische Nebenwirkungen; 1,25-Vitamin D (Calcitriol) ist wirksam und indiziert bei bestimmten Knochenerkrankungen im Rahmen fortgeschrittener Nierenerkrankungen).
Eine neue Osteoporose-Behandlungsmöglichkeit stellt Denosumab dar. Dabei handelt es sich um einen monoklonalen Antikörper, der einmal halbjährlich als Spritze unter die Haut verabreicht wird. Am 28. Mai 2010 wurde Denosumab (mit dem Handelsnamen Prolia) für alle 27 Mitgliedsstaaten der Europäischen Union (EU) sowie in Norwegen, Island und Liechtenstein zur Behandlung der Osteoporose bei postmenopausalen Frauen mit erhöhtem Frakturrisiko und zur Behandlung eines Knochendichteverlustes durch eine hormonablative Therapie (Androgendeprivation) bei Männern mit Prostatakarzinom und erhöhtem Frakturrisiko zugelassen.[34][35]
Die tägliche Anwendung einer nitroglycerinhaltigen Salbe erhöhte in einer Studie kanadischer Forscher die Knochendichte deutlich. Ob dadurch das Risiko von Knochenbrüchen verringert wird, wird jedoch nicht belegt. Die Wirkung wird mit der Freisetzung von Stickoxid erklärt, welches die Osteoklasten direkt hemmt.[36]
Dass eine Erhöhung der Knochendichte nicht mit einem verminderten Knochenbruchrisiko einhergehen muss, sondern es sogar erhöhen kann, zeigt das Beispiel der Fluoride, die das Bruchrisiko erhöhen können (Fluorose). Daher ist es unerlässlich, für neue Osteoporose-Mittel Studien durchzuführen, die eine Verminderung des Bruchrisikos nachweisen und die dabei auch den bereits bekannten Mitteln in ihrer Wirksamkeit nicht unterlegen sein dürfen.
Es gab bis 2011 keine Studien, welche die vorhandenen Bisphosphonate miteinander vergleichen, weshalb eine generelle Empfehlung bezüglich eines bestimmten Wirkstoffs noch nicht gestellt werden konnte.[37] Je nach Lokalisation der Brüche konnte das Risiko um 25 bis 70 % reduziert werden.[37] Bisphosphonate beherbergen das seltene Risiko von atypischen Brüchen des Oberschenkelknochens und Osteonekrosen der Kieferknochen.[37][38] Bei geringem Nutzen in einem Behandlungszeitraum von drei bis fünf Jahren kann im Hinblick auf die Nebenwirkungen die Behandlung mit diesen Medikamenten ein- oder umgestellt werden.[39]
Hüftprotektoren
Um osteoporotischen Oberschenkelhalsfrakturen vorzubeugen, werden Hüftprotektoren eingesetzt. Ein Cochrane-Review von 2014 kam zu dem Ergebnis, dass Hüftprotektoren das Risiko von Oberschenkelhalsfrakturen bei älteren Menschen reduzieren können.[40] Die geringe Akzeptanz und Nutzung der Protektoren schränkt ihren prophylaktischen Wert ein.
Zur Vorbeugung bzw. unterstützenden Behandlung der Osteoporose gibt es auch verschiedene Verfahren der alternativen Medizin. Die Behandlungskosten dieser Verfahren werden jedoch nicht von den gesetzlichen Krankenversicherungen gedeckt.
Physikalische Verfahren
- Magnetfeldtherapie: pulsierende elektromagnetische Felder sollen den Knochenaufbau stimulieren.
- Vibrationstraining – auch biomechanische Stimulation (BMS): sie wurde ursprünglich zur Behandlung von russischen Kosmonauten entwickelt: Die zu behandelnde Person steht auf einer Platte, die in einem Frequenzbereich von 20 bis etwa 50 Hz vibriert und durch den Dehnreflex Muskelkontraktionen hervorruft. Die dabei auftretenden Kräfte sollen den Knochen zum Wachstum stimulieren (Mechanostat).
Wirtschaftliche Aspekte
Mit jährlich etwa 2,5 bis 3 Milliarden Euro an direkten und indirekten Krankheitskosten in Deutschland hat die Osteoporose auch ein großes volkswirtschaftliches Gewicht. Deshalb wurde sie von der Weltgesundheitsorganisation (WHO) auf die Liste der zehn wichtigsten Erkrankungen gesetzt.
Von Kritikern wird angeführt, dass die Neubewertung der Osteoporose in den 1990er Jahren durch die Pharmaindustrie und die Hersteller von Diagnostika gesteuert sei, die einen Absatzmarkt für neue diagnostische Geräte und Medikamente schaffen wollen (Disease Mongering).[41][42]
Andererseits lässt sich erst seit etwa 1985 die Knochendichte zuverlässig messen. Erst seitdem ist es überhaupt möglich, das Krankheitsbild schon vor dem Auftreten von Knochenbrüchen adäquat zu erfassen, präventiv zu behandeln und Frakturen zu verhindern.
Siehe auch
- Transiente Osteoporose
- Expertenstandard Sturzprophylaxe in der professionellen Pflege
- Weltosteoporosetag
Literatur
- Tara Coughlan, Frances Dockery: Osteoporosis and fracture risk in older people. In: Clin Med (Lond) 14, 2, 2014: 187–191. PMC 4953292 (freier Volltext).
- Adele L Boskey, Robert Coleman: Aging and bone. In: J Dent Res 89, 12, 2010: 1333–1348. PMC 2991386 (freier Volltext).
- Walter Siegenthaler, Hubert E. Blum: Klinische Pathophysiologie. 9., völlig neu bearbeitete Auflage. Georg Thieme Verlag, Stuttgart u. a. 2006, ISBN 3-13-449609-7.
- Osteoporose-Information. Österreichische Ärztekammer, Wien 2007; Faltblatt.
- Beat Seiler: Gesundheitspolitisches Programm für eine angemessene Osteoporose-Versorgung. (= Schriftenreihe der SGGP. 85). Verlag Schweizerische Gesellschaft für Gesundheitspolitik SGGP, Zürich 2006, ISBN 3-85707-85-4.
Historische Literatur
- Lois Jovanovic, Genell J. Subak-Sharpe: Hormone. Das medizinische Handbuch für Frauen. (Originalausgabe: Hormones. The Woman’s Answerbook. Atheneum, New York 1987) Aus dem Amerikanischen von Margaret Auer, Kabel, Hamburg 1989, ISBN 3-8225-0100-X, S. 214–222 und 383.
- Ludwig Weissbecker: Störungen im Knochenstoffwechsel. In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 1123–1129, hier: S. 1126 f. (Die Osteoporose).
Weblinks
Organisationen
- Wissenschaftlicher Dachverband Osteologie (DVO) / S3-Leitlinie für Osteoporose
- www.osteoporose.org – Kuratorium Knochengesundheit
- www.netzwerk-osteoporose.de (NWO)– Netzwerk-Osteoporose – gemeinnützige Organisation für Patientenkompetenz e. V. zur bundesweiten Förderung von Selbsthilfe, Rehabilitationssport, Funktionstraining und der Organisationsstrukturen in der Osteoporoseselbsthilfe.
- International Osteoporosis Foundation
- Deutsche Rheuma-Liga
Informationen
- S3-Leitlinie Prophylaxe, Diagnostik und Therapie der Osteoporose der Deutschsprachigen Wissenschaftlichen Osteologischen Gesellschaften (Dachverband der Deutschsprachigen Wissenschaftlichen Osteologischen Gesellschaften e. V.). In: AWMF online (Stand September 2023)
- Erika Baum, Klaus M. Peters: Primäre Osteoporose – leitliniengerechte Diagnostik und Therapie. In: Dtsch Arztebl. Nr. 105(33), 2008, S. 573–582 (Übersichtsarbeit).
- DVO Leitlinie Osteoporose 2017. Dachverband Osteologie, 26. Januar 2018.
- DVO Leitlinie Osteoporose 2014. (historisch). Dachverband Osteologie, 13. November 2014, archiviert vom (nicht mehr online verfügbar) am 25. Mai 2018.
- Osteoporose Patientenleitlinie 2010. (PDF; 1 MB) (historisch). Dachverband deutschsprachiger Osteoporose Selbsthilfeverbände und patientenorientierter Osteoporose Organisationen e. V. (DOP) Deutschland, Österreich, Schweiz, 2009, archiviert vom (nicht mehr online verfügbar) am 9. September 2015.
Einzelnachweise
- Horst Kremling: Historische Betrachtungen zur präventiven Heilkunde. In: Würzburger medizinhistorische Mitteilungen. Band 24, 2005, S. 244.
- P. Hadji, S. Klein, H. Gothe et al.: Epidemiologie der Osteoporose – Bone Evaluation Study. Eine Analyse von Krankenkassen-Routinedaten. Deutsches Ärzteblatt, doi:10.3238/arztebl.2013.0052, abgerufen am 5. September 2023
- Simon Sirtl et al.: Die Pankreatitis – und sie bewegt sich doch: ein Leitlinien-Update. In: Kompendium Gastroenterologie, 2022, Seite 44–51
- Berginer et al.: Chronic Diarrhea and Juvenile Cataracts: Think Cerebrotendinous Xanthomatosis and Treat. In: Pediatrics. Nr. 123(1):143-7, 2009, doi:10.1542/peds.2008-0192 (aappublications.org).
- Mignarri et al.: A suspicion index for early diagnosis and treatment of cerebrotendinous xanthomatosis. In: J Inherit Metab Dis. Nr. 37(3):421-9, 2014, doi:10.1007/s10545-013-9674-3 (wiley.com).
- M. J. Seibel, H. Stracke: Metabolische Osteopathien. Schattauer-Verlag, Stuttgart 1997, ISBN 3-7945-1635-4.
- Osteoporose-Selbsthilfegruppen-Dachverband: Vitamin K bei Osteoporose, abgerufen am 9. Januar 2024
- Mangel an Magensäure beeinflusst Kalzium-Aufnahme. (Memento vom 7. Mai 2010 im Internet Archive)
- Antiepileptika und Knochenerkrankungen (PDF, 60 kB). Bekanntmachung des BfArM vom 9. Januar 2013.
- A. Prentice: Diet, nutrition and the prevention of osteoporosis. In: Public Health Nutrition. 2004 (7), S. 227–243.
- K. L. Tucker u. a.: Framingham Osteoporosis Study: Colas, but not other carbonated beverages, are associated with low bone mineral density in older women. (Memento des vom 29. April 2008 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.In: American Journal of Clinical Nutrition. 2006 (84), S. 936–942.
- G. Holzer u. a.: Hip fractures and the contribution of cortical versus trabecular bone to femoral neck strength. In: J Bone Miner Res. 24, 2009, S. 468–474. doi:10.1359/jbmr.081108
- A. Unnanuntana, B. P. Gladnick, E. Donnelly, J. M. Lane: The assessment of fracture risk. In: J Bone Joint Surg Am. 92-A, 2010, S. 743–753.
- Walter Behringer, Joachim Zeeh: Diagnostik und Therapie der Osteoporose. In: Ärzteblatt Thüringen. 23, 2012, S. 275–276.
- Walter Behringer, Joachim Zeeh: Diagnostik und Therapie der Osteoporose. In: Ärzteblatt Thüringen. 23, 2012, S. 276.
- S3-Leitlinie des Dachverbands der Deutschsprachigen Wissenschaftlichen Osteologischen Gesellschaften e. V. (Memento des vom 21. November 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF)
- T. Schmidt, M. Amling, F. Barvencik: Hypophosphatasie. In: Der Internist. Band 57, Nr. 12, 28. Oktober 2016, ISSN 0020-9554, S. 1145–1154, doi:10.1007/s00108-016-0147-2.
- Vgl. H. Jesserer, W. Kirchmayr: Die präsenile und die senile Involutionsosteoporose (= Acta rheumatologica. Nr. 8). Geigy, Basel (November) 1955.
- J. Body u. a.: Non-pharmacological management of osteoporosis: a consensus of the Belgian Bone Club. In: Osteoporos Int. Band 22, Nr. 11, 2011, S. 2769–2788, doi:10.1007/s00198-011-1545-x.
- D. Bonaiuti u. a.: Exercise for preventing and treating osteoporosis in postmenopausal women. In: Cochrane Database Syst Rev. Band 3, April 2002, doi:10.1002/14651858.CD000333 (englisch).
- Prophylaxe, Diagnostik und Therapie der Osteoporose bei Erwachsenen. (PDF; 746 kB) DVO Leitlinie Osteoporose 2014.
- S3-Leitlinie des Dachverbands der Deutschsprachigen Wissenschaftlichen Osteologischen Gesellschaften e. V. 2017 (Memento des vom 17. April 2018 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis. (PDF).
- Scottish Intercollegiate Guideline Nr. 71, 2003 (Memento vom 15. Januar 2014 im Webarchiv archive.today)
- Guideline der National Osteoporosis Foundation (USA), 2003 (Memento des vom 22. Dezember 2008 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.
- J. D. Ringe (Hrsg.): 4.2 Allgemeine Möglichkeiten der Osteoporoseprävention. De Gruyter, 2019, ISBN 978-3-11-087951-3, doi:10.1515/9783110879513-toc/html (degruyter.com [abgerufen am 14. August 2021]).
- C. J. Rosen: Postmenopausal osteoporosis. In: New England Journal of Medicine. 353, 2005, S. 595–603.
- Wolfgang Bayer, Wolfgang Gerz: Säure-Basen-Haushalt und Osteoporose. In: Erfahrungsheilkunde. 55, 2006, S. 142–145, doi:10.1055/s-2006-932299.
- Darum sind viele Säure-Basen-Kuren Quatsch; quarks.de, abgerufen am 6. Mai 2023.
- Ian R. Reid, Anne M. Horne, Borislav Mihov, Angela Stewart, Elizabeth Garratt: Fracture Prevention with Zoledronate in Older Women with Osteopenia. In: New England Journal of Medicine. Band 379, Nr. 25, 20. Dezember 2018, ISSN 0028-4793, S. 2407–2416, doi:10.1056/NEJMoa1808082 (nejm.org [abgerufen am 26. Februar 2019]).
- Prävalenz von Osteoporose 2009 Gesundheit in Deutschland aktuell, abgerufen am 5. September 2023
- HRT und Osteoporose/ Knochenmineralhaushalt von 23. März 2022 Hormonspezialisten, abgerufen am 5. September 2023
- T. S. Yang, Y. J. Chen, W. H. Liang et al., (2007): A clinical trial of 3 doses of transdermal 17beta-estradiol for preventing postmenopausal bone loss: a preliminary study. J Chin Med Assoc. 2007 May;70(5):200-6. PMID 17524997 doi:10.1016/S1726-4901(09)70358-2
- H. J. Kim, Y. K. Oh, J. S. Lee et al., (2014): Effect of Transdermal Estrogen Therapy on Bone Mineral Density in Postmenopausal Korean Women. Journal of Menopausal Medicine 2014 Dec; 20(3): 111–117. PMID 25580422 doi:10.6118/jmm.2014.20.3.111
- Prolia (Denosumab) Granted Marketing Authorization in the European Union. (Memento des vom 4. August 2015 im Internet Archive) Info: Der Archivlink wurde automatisch eingesetzt und noch nicht geprüft. Bitte prüfe Original- und Archivlink gemäß Anleitung und entferne dann diesen Hinweis.Pressemitteilung. 28. Mai 2010.
- prolia.de Website für die Fachkreise
- Effect of Nitroglycerin Ointment on Bone Density and Strength in Postmenopausal Women: A Randomized Trial. In: Journal of the American Medical Association. 305(8), 2011, S. 800–807.
- J. J. Body: How to manage postmenopausal osteoporosis? In: Acta Clin Belg. Band 66, Nr. 6, 2011, S. 443–447, doi:10.1179/ACB.66.6.2062612.
- E. Suresh, M. Pazianas, B. Abrahamsen: Safety issues with bisphosphonate therapy for osteoporosis. In: Rheumatology (Oxford, England). Band 53, Nr. 1, 2014, S. 19–31, doi:10.1093/rheumatology/ket236.
- M. Whitaker, J. Guo, T. Kehoe, G. Benson: Bisphosphonates for osteoporosis – where do we go from here? In: N. Engl. J. Med. Band 366, Nr. 22, 2012, S. 2048–2051, doi:10.1056/NEJMp1202619.
- N. Santesso, A. Carrasco-Labra, R. Brignardello-Petersen: Hip protectors for preventing hip fractures in older people. In: The Cochrane database of systematic reviews. Band 3, 31. März 2014, doi:10.1002/14651858.CD001255.pub5, PMID 24687239.
- System ohne Steuerung. In: Der Spiegel. Nr. 44, 1999 (online).
- Die Abschaffung der Gesundheit. In: Der Spiegel. Nr. 33, 2003 (online).