Effizienzgrenze
Die Effizienzgrenze ist die vom deutschen Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen (IQWiG) gewählte Darstellungsform der Ergebnisse einer Kosten-Nutzen-Bewertung von Arzneimitteln nach § 35b SGB V.[1] Das IQWiG hat die Aufgabe, den Zusatznutzen neuer Arzneimittel oder anderer medizinischer Angebote zu bewerten und mit der Standardtherapie zu vergleichen. Nur ein Zusatznutzen würde einen höheren Preis zu Lasten der gesetzliche Krankenversicherung rechtfertigen. Das Thema ist Gegenstand in der Gesundheitsökonomik.
Das IQWiG entwickelt seine Methoden selbstständig und hat die Effizienzgrenze 2008 erstmals vorgestellt. Es setzt die Erstattungs-Höchstbeträge nicht fest, bereitet die Entscheidungen der Selbstverwaltung aber vor.
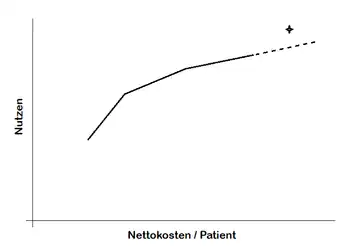
Trägt man den Nutzen (z. B. die Heilungsrate einer Krankheit) gegen die Kosten auf, bekommt man eine Kurve. Z.B. erhöht sich die Wirkung eines Medikaments zunächst mit steigender Dosis und fällt bei Erreichen der höchstverträglichen Dosis wieder ab. Der Datenpunkt (Kosten/Nutzen) einer neuartigen Intervention muss über der bestehenden Kurve liegen, die Effizienzgrenze genannt wird. Das bedeutet für einen gegebenen Preis, dass die neue Intervention besser wirkt als der Standard. Umgekehrt kann man für einen gegebenen Nutzen aus der Kurve den angemessenen Höchstpreis ablesen.[2] Er entspricht dem Preis einer gleichwirksamen Standardtherapie.[1] Gibt es keine gleichwirksame Standardtherapie, werden die bestehenden Datenpunkte nach rechts linear extrapoliert. Die Kosten des zu beurteilenden Arzneimittels dürfen also höchstens proportional zum Nutzen steigen.[3]
Begriff und grafische Darstellung sind aus der Portfoliotheorie übernommen, wo man Aktien und andere Geldanlagen bewertet. Die Bestimmung des Erstattungspreises basierend auf der Effizienzgrenze ist unter bestimmten Annahmen theoretisch validiert.[4] Andererseits wird die rein ökonomische Kosten-Nutzen-Bewertung in verschiedener Hinsicht kritisch gesehen. So sei es nicht immer einfach, gesundheitlichen Nutzen in einer Zahl zu erfassen; man muss sich mit Surrogaten behelfen, beispielsweise QALY. Das Bewertungssystem basiert ferner auf dem aktuellen Preisniveau der bereits vorhandenen Interventionen und bevorzuge deshalb Forschung im Hochpreissegment.[5] Schließlich bestünde die Gefahr, Patienten durch Rationierung von bestimmten Leistungen auszuschließen.[6]
Einzelnachweise
- Institut für Qualität und Wirtschaftlichkeit im Gesundheitswesen. Allgemeine Methoden. Version 6.0 vom 05.11.2020. Köln, IQWiG.
- Effizienzgrenze | IQWiG.de. Abgerufen am 19. Oktober 2021 (deutsch).
- A. Gandjour: Germany's decision rule for setting ceiling prices of drugs: a comparative analysis with other decision rules. In: Appl Health Econ Health Policy. 2011 Mar 1;9(2):65-71.
- A. Gandjour: A proportional rule for setting reimbursement prices of new drugs and its mathematical consistency. In: BMC Health Serv Res. 2020 Mar 23;20(1):240.
- Mario Martini: Kosten‐Nutzen‐Bewertung von Arzneimitteln – eine bittere Pille oder süßes Gift für das Gesundheitswesen? WiVerw 2009, 195 ff.
- Gerhard Deter, Johannes Steinlein: Die Kosten-Nutzen-Bewertung von Arzneimitteln Wissenschaftliche Dienste des Deutschen Bundestages, 2009