β-Lactamasen
β-Lactamasen sind Enzyme, die von zahlreichen Bakterien gebildet werden. Sie hydrolysieren einen gemeinsamen strukturellen Bestandteil der β-Lactam-Antibiotika, den β-Lactam-Ring, und verhindern dadurch die Wirkung dieser Arzneistoffe. Je nach Ansatzpunkt unterscheidet man zwischen Penicillinasen, Cephalosporinasen und Carbapenemasen. β-Lactamasen spielen daher eine wichtige Rolle bei der gefürchteten Antibiotika-Resistenz von Bakterien. Die genetische Information zur Synthese der β-Lactamasen wird sowohl chromosomal als auch plasmidär vererbt. Hemmstoffe der β-Lactamasen sind die β-Lactamase-Inhibitoren.
| β-Lactamasen | ||
|---|---|---|
| ||
| Bänder- und Oberflächenmodell der β-Lactamase von Citrobacter sedlaki mit Imipinem-Ligand, nach PDB 3BFC | ||
| Enzymklassifikation | ||
| EC, Kategorie | 3.5.2.6, Hydrolase | |
| Reaktionsart | Hydrolyse | |
| Substrat | β-Lactam + H2O | |
| Produkte | β-substituierte Aminosäure | |
| Vorkommen | ||
| Übergeordnetes Taxon | Bakterien | |
Katalysierte Reaktion
Eine β-Lactamase katalysiert die hydrolytische Öffnung des Lactam-Vierrings von β-Lactam-Antibiotika:
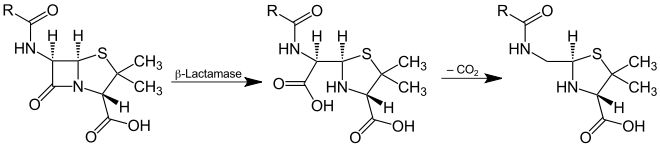
Das Ringöffnungsprodukt decarboxyliert in der Regel spontan. Die irreversible Bindung der Ringöffnungsprodukte an körpereigene Proteine kann allergische Reaktionen auslösen. Dabei entsteht ein Vollantigen, das vom Immunsystem des Körpers als Fremdprotein erkannt wird und entsprechende Abwehrmechanismen in Gang setzt. Daraus resultiert eine Sensibilisierung, die zu allergischen Reaktionen führen kann. Die allergischen Reaktionen können von leichten Hauterscheinungen bis zum anaphylaktischen Schock reichen.[1]
Klassifikation
Mittlerweile weitgehend durchgesetzt hat sich die molekulare Klassifikation nach Ambler, die auch relativ einfach und eingängig ist:
| Klasse | Biochemie | Beispiele |
|---|---|---|
| A | Serin-β-Lactamasen | plasmidcodierte Penicillinasen von Staphylokokken, E. coli und Klebsiellen (z. B. TEM-1, SHV-1), ESBL (z. B. CTX-M-15) |
| B | Metallo-β-Lactamasen | bestimmte Carbapenemasen wie NDM-1 |
| C | Serin-β-Lactamasen | Cephalosporinasen (AmpC, z. B. chromosomal bei Enterobacter cloacae) |
| D | Serin-β-Lactamasen | Oxacillinasen (z. B. OXA-48 bei Enterobacteriaceae, häufigste Klasse von Betalactamasen bei Acinetobacter baumannii, z. B. OXA-58) |
Daneben gibt es noch eine häufiger verwendete funktionelle Klassifikation nach Bush und Jacoby, die sich am jeweiligen Substratspektrum orientiert.[2]
Beispiele
| Klassifikation nach ICD-10 | |
|---|---|
| U82.2 | Extended Spectrum Beta-Laktamase [ESBL] Resistenz |
| ICD-10 online (WHO-Version 2019) | |
Extended Spectrum β-Lactamasen (ESBL, Klasse A)
Extended Spectrum β-Lactamasen hingegen können ein größeres (erweitertes) Spektrum an β-Lactam-haltigen Antibiotika spalten. Durch eine Punktmutation innerhalb der β-Lactamase exprimierenden Gene sind Bakterien mit derart veränderten Genen in der Lage, die Extended Spectrum β-Lactamase zu produzieren. Die Gene für die ESBL befinden sich auf Plasmiden, die von Bakterium zu Bakterium weitergegeben werden können. ESBL produzierende Bakterien sind resistent gegen Penicilline, Cephalosporine und gegen Monobactame.[3] Hauptsächlich E. coli und Klebsiellen (Gram-negative Bakterien) tragen ESBL-Gene.
Bei schweren Infektionen sind Mittel der Wahl nur noch Carbapeneme, Tigecyclin oder Colistin.[3]
Carbapenemasen
Carbapenemasen sind β-Lactamasen, die neben Penicillinen und Cephalosporinen auch Carbapeneme spalten können. Von diesen Enzymen ist eine Vielzahl von Varianten aus Gammaproteobacteria und Bacteroidetes bekannt. Im Jahr 1998 starben 18 Patienten in einer New Yorker Klinik an Klebsiellen, die die Carbapenemase KPC-2 trugen.
NDM-1 (Klasse B)
NDM-1, vollständig: New Delhi metallo-beta-lactamase, ist die Bezeichnung sowohl für eine spezielle Carbapenemase wie auch für das dieses Enzym exprimierende Gen in Bakterien. Ein großes Medienecho entstand, als in einem britischen Krankenhaus die hauptsächlich in Indien und Pakistan verbreitete NDM-1 in den Enterobakterien Escherichia coli und Klebsiella pneumoniae entdeckt wurde. Vorherige Fälle in Großbritannien, den Niederlanden, Australien und Schweden resultierten teilweise aus Operationen (insb. Schönheits-OPs) in den erstgenannten asiatischen Ländern. Alle Bakterien, die über die Erbinformation NDM-1 verfügen, können als multiresistente Krankheitserreger mit nahezu sämtlichen bekannten Antibiotika nicht mehr wirksam bekämpft werden. Selbst die in der Medizin sonst für Notfälle bakterieller Infektionen vorgesehenen Carbapeneme erwiesen sich bisweilen als wirkungslos, da sie von einigen β-Lactamasen gespalten werden können. Einzig Tigecyclin und Colistin sind durchgängig wirksam.[4][5][6]
NDM-2 (Klasse B)
NDM-2, die erste Variante des NDM-1, wurde in Deutschland (Bochum) erstmals im Jahr 2011 in einem Fallbericht eines Patienten aus einem ägyptischen Krankenhaus nachgewiesen. Bei der Sequenzierung des Erregers (Acinetobacter baumannii) mit Primern für NDM-1 wurde eine Punktmutation (Position 82) gefunden, die einen Aminosäureaustausch (Prolin → Alanin) im Protein zur Folge hat.[7]
Nachweis
Um β-Lactamasen einfach photometrisch nachweisen zu können, wurde das Nitrocefin als Cephalosporin-ähnliche Verbindung entwickelt, denn das Nitrocefin verändert seine Farbe bei der Spaltung durch die β-Lactamasen von gelb zu rot. Die optimale Wellenlänge zur Messung liegt ungefähr bei 486 nm.
Weblinks
- Weitere Informationen
- Zum Auftreten von multiresistenten Erregern mit der Carbapenemase NDM-1 („Neu-Delhi Metallo-Beta-Laktamase“). (PDF; 53 kB) Robert Koch-Institut, Stand: 12. August 2010
- Fragen und Antworten zu ESBL- und AmpC-bildenden antibiotikaresistenten Keimen - Bundesinstitut für Risikobewertung (BfR). 19. Januar 2015
Einzelnachweise
- Bernd Schäfer: Naturstoffe in der chemischen Industrie, Spektrum Akademischer Verlag, 2007, S. 196–197, ISBN 978-3-8274-1614-8.
- Karen Bush, George A. Jacoby: Updated Functional Classification of β-Lactamases. In: Antimicrobiol Agents and Chemotherapy. Band 54, Nr. 3. American Society for Microbiology, Washington 2010, S. 969–976, PMID 19995920, PMC 2825993 (freier Volltext).
- Laborfachinformation: Was ist „ESBL“ ? (PDF; 84 kB) Allgemeine Informationen über Extended-spectrum beta-Lactamase (ESBL) produzierende gramnegative Keime und Hygienemaßnahmen. Labor Dr. Fenner und Kollegen, März 2008, abgerufen am 27. Mai 2011: „Zur Therapie dieser Infektionen stehen nur noch wenige Antibiotika zur Verfügung, z. B. Carbapeneme (Imipenem oder Meropenem), Tigecyclin oder Colistin.“
- Reinhard Wandtner: Tödliches Superbakterium. Im Wettlauf mit resistenten Erregern. FAZ, 16. August 2010, abgerufen am 17. August 2010.
- Kumarasamy et al.: Emergence of a new antibiotic resistance mechanism in India, Pakistan, and the UK: a molecular, biological, and epidemiological study. In: The Lancet Infectious Diseases, Early Online Publication, 11. August 2010, doi:10.1016/S1473-3099(10)70143-2.
- D Yong, MA Toleman, CG Giske, HS Cho, K Sundman, K Lee, TR. Walsh: Characterization of a new metallo-beta-lactamase gene, bla(NDM-1), and a novel erythromycin esterase gene carried on a unique genetic structure in Klebsiella pneumoniae sequence type 14 from India. In: Antimicrob Agents Chemother. 53. Jahrgang, Nr. 12, Dezember 2009, S. 5046–5054, doi:10.1128/AAC.00774-09, PMID 19770275, PMC 2786356 (freier Volltext) – (asm.org).
- M Kaase, P Nordmann, TA Wichelhaus, SG Gatermann, RA Bonnin, L. Poirel: NDM-2 carbapenemase in Acinetobacter baumannii from Egypt. In: J Antimicrob Chemother. 66. Jahrgang, Nr. 6, März 2011, S. 1260–1262, PMID 21427107.