Beriberi
Beriberi oder auch Beri-Beri, deutsch auch Schafsgang, als japanisches Lehnwort Kakke, ist die Bezeichnung für verschiedene Krankheitsbilder (insbesondere Nervenentzündungen, Ödeme und Herzerweiterung), die auf einen Mangel an Thiamin (Vitamin B1) zurückgeführt werden.
| Klassifikation nach ICD-10 | |
|---|---|
| E51.1 | Beriberi |
| ICD-10 online (WHO-Version 2019) | |
Thiamin ist ein Vitamin, das im Körper unter anderem für die Umwandlung von Kohlenhydraten in Energie notwendig ist. Von einem Thiaminmangel oder einer Vitamin-B1-Avitaminose sind vor allem Zellen und Organe mit hohem Glukosestoffwechsel betroffen, beispielsweise Muskelzellen (auch Herzmuskelzellen) und Nervenzellen. Ein Mangel kann zu lebensbedrohlichen Zuständen führen. Diese klingen aber bei rechtzeitiger Behandlung (Zufuhr von Thiamin) in der Regel schnell ab.
Beriberi tritt gehäuft in Regionen mit unzureichenden Ernährungsbedingungen auf. Vor allem in Asien war die Krankheit mit einer auf geschälten Reis und Sojaprodukte verengten Mangelernährung verbunden. Sie trat dort nach 1870 mit der steigenden Verfügbarkeit von geschältem Reis massenhaft auf und wurde zu einem grenzüberschreitend wichtigen politischen und humanitären Problem. Verschiedene Deutungsmuster als Mangelerscheinung oder Nahrungsmittelvergiftung waren lange umstritten. 1908 bis zu ihrer Auflösung 1938 bemühte sich die Far Eastern Association of Tropical Medicine (FEATM) um eine grenzübergreifende Betrachtung des Problems.
Der niederländische Arzt Christiaan Eijkman beschrieb 1897 eine beriberiähnliche Erkrankung (die erste Avitaminose) an mit poliertem Reis gefütterten Versuchstieren.[1] Er entdeckte das Thiamin und brachte es mit Beriberi in Zusammenhang, was ihm 1929 den Nobelpreis eintrug.
In reicheren Regionen ist die Alkoholkrankheit der größte Risikofaktor für einen Thiaminmangel. Daneben gibt es weitere krankheitsbegünstigende Faktoren. Ob auch Schimmelpilzgifte ursächlich für bestimmte Formen von Beriberi sind, ist nicht eindeutig geklärt. Möglicherweise behindern sie die Aufnahme von Thiamin aus der Nahrung.
Ursachen und Entstehung der Krankheit
Mögliche Ursachen sind eine länger andauernde Mangelernährung, eine mangelhafte Aufnahme des Vitamins aus der Nahrung oder ein erhöhter Bedarf des Körpers.
Verlaufsformen und Symptome
Beriberi erscheint in verschiedenen, sich teilweise überschneidenden Formen mit unterschiedlichen Symptomen:
- Bei der so genannten trockenen Beriberi ist vor allem das Nervensystem betroffen. Symptome können sein: Schmerzen, Missempfindungen an Händen und Füßen, Muskelschwäche bis hin zu Muskelabbau, Gehstörungen, Sprachstörungen, Müdigkeit, Konzentrationsschwäche, Leistungsschwäche, Kopfschmerzen, Erbrechen, Apathie und Bewusstseinsstörungen.
- Bei der feuchten Beriberi oder nassen Form sind vorrangig Herz und Kreislauf betroffen. Die Herzinsuffizienz (Herzleistungsschwäche) führt zu Pulsbeschleunigung, Ödemen (Wasseransammlungen im Gewebe) und Atembeschwerden.
- Eine schwere Form der feuchten Beriberi ist die Shoshin-Beriberi, auch akute perniziöse Beriberi oder fulminante kardiale Beriberi oder kurz akute Beriberi genannt, die unbehandelt in kurzer Zeit zu akutem Herzversagen (durch Rechtsherzinsuffizienz) und damit zum Tod führt.
- Die Wernicke-Enzephalopathie ist eine Erscheinungsform, die das Gehirn betrifft. Auch nach erfolgreicher Erstbehandlung kann dabei ein Wernicke-Korsakow-Syndrom zurückbleiben.
- Infantile Beriberi oder Säuglings-Beriberi tritt bei Kindern auf, deren stillende Mütter einen Thiaminmangel haben. Die Symptome zeigen sich in Trinkschwäche, Erbrechen, Apathie oder Unruhe, können bei akuten Verläufen dramatisch sein mit lebensbedrohlicher Herzinsuffizienz[2] und unbehandelt innerhalb weniger Stunden zum Tod führen. Neben der das Herz betreffenden Form wurde eine aphonische Form beschrieben sowie eine Form, die Meningitis-ähnliche Symptome zeigt.[3]
Vorbeugung und Behandlung
Als Vorbeugung wird eine abwechslungsreiche Ernährung mit thiaminhaltigen Nahrungsmitteln, wie Hefe, Getreidekeimen, Ei und Leber empfohlen.[4] Kartoffeln und Hülsenfrüchte sind gute pflanzliche Vitamin-B1-Lieferanten.
Zur Behandlung wird Thiaminhydrochlorid in Form von Tabletten oder als Injektion gegeben. Zunehmend wird jedoch Benfotiamin, eine lipidlösliche Form des Thiamin, verwendet. Dieses ist durch die Fettlöslichkeit gut gewebsgängig und erreicht eine 5- bis 10-fach höhere Bioverfügbarkeit.[5]
Geschichte
Bis zum 19. und beginnenden 20. Jahrhundert war Beriberi nicht mehr als ein Ausdruck für eine ganze Reihe von Symptomen und keine einzeln unterscheidbare Erkrankung.[6] Aus medizingeschichtlicher Sicht ist die bei Beriberi deutliche epistemische Unsicherheit auch im produktiven Widerspruch zu Sichtweisen, die aus der Retrospektive behaupten, historische Krankheitsbilder sicher deuten und unterscheiden zu können.[6] Die Ursachen von Beriberi und anderen Erkrankungen (z. B. Infektionen oder Pilz- und Schimmelbefall, vgl. Antoniusfeuer)[7] wurden historisch lange nicht erkannt.[6] Die als Beriberi bezeichneten Erscheinungen sind dabei nicht immer nur (allein) Vitaminmangel zuzuordnen.[6][7] Die Deutung als Thiaminmangelernährung war ein bedeutender Schritt zur Entdeckung der Vitamine, setzte sich aber erst langsam durch.[8] Ergänzende Faktoren wie Mangelerscheinungen und Stressfaktoren sowie nach der Farbe verschimmelten Reises benannte „yellow rice“-Mykotoxine (Citrinin, Citreoviridin[9] und andere) können ein bestehendes Beriberi aggravieren.[7] Bei der nassen Beriberi (Shoshin-kakke oder Gelber-Reis-Krankheit in Japan) wurden auch nach 1905 vereinzelt Ausbrüche von Beriberi über verschimmelten Reis und dabei entstandenes Citreoviridin erklärt.[10][11] Mit dem Ausschluss verschimmelten Reises vom Lebensmittelmarkt wurde dies seit Jahrzehnten nicht mehr beobachtet.[11] Auch bei der nassen Form sind die Symptome nach der Verabreichung von Thiamin zu beseitigen.[12]
Ein holländischer Arzt, Jacob de Bondt, hat bereits 1630 auf Java eine Krankheit namens Beriberi beobachtet und anschließend beschrieben, die nach dem örtlichen Wort für Schaf wegen des unsicheren Gangs der Kranken benannt worden sein soll.[13] Auch Nicolaes Tulp schilderte bereits im 17. Jahrhundert diese Krankheit.[14] Als Ursprung des Worts gilt auch das singhalesische Wort für „Ich kann nicht, ich kann nicht“, was auf eine Bewegungsunfähigkeit der Kranken in der Spätphase zurückzuführen ist.[15] Ein bei der Besetzung Ceylons beteiligter Arzt, Thomas Christie beschrieb die Krankheit und vermutete bereits mangelnde Ernährung als Ursache und zog einige Parallelen zum Skorbut.[16] In den 1830er Jahren wurde die Krankheit in der Provinz Madras, dem südlichen Bereich Indiens beschrieben, wobei selbst in den 1870er Jahren noch Wurminfektionen in Assam ebenso unter Beriberi genannt wurden. Die Verwechslung wurde erst Ende des 19. Jahrhunderts aufgeklärt. Erst Ende des 19. Jahrhunderts wurde die Krankheit im Sinne einer Wassersuchtepidemie in Asien als massenhafte Erscheinung beschrieben und von dem britischen Mediziner Norman Chevers als ansteckendes Fieber interpretiert. Dabei wurden unter anderem auch Lebensmittelvergiftungen durch verschmutztes Speiseöl als Beriberi interpretiert. Anfang des 20. Jahrhunderts wurde international von einem Beriberiproblem gesprochen und unter anderem in Japan, Indonesien, auf der Malakka-Halbinsel und in Brasilien eine Vielzahl von Todesfällen und Erkrankungen beklagt. 1913 wurden für China aufgrund von Hochrechnungen von Hongkong bereits Millionen von Fällen angenommen.[6]
Das Krankheitsbild war von Lebensmittelvergiftungen nur unzureichend zu trennen. Erst im 19. Jahrhundert wurde die Ausbreitung von Beriberi zu einem vergleichsweise großen und länderübergreifenden Problem.[6] Denn erst seit den 1870er Jahren wurde mit mechanischen Reismühlen der begehrte weiße, geschälte Reis in großen Mengen verfügbar. Geschälter Reis verdarb nicht so schnell und ließ sich leichter transportieren. Indem sich der Verzehr von geschältem Reis verbreitete, wurde auch Beriberi verbreitet und zu einer Massenerscheinung.[6] Es war aber etwa im Bereich des britischen Indiens, wo der nach dem Parboilingverfahren aufgewertete Reis beliebter war, viel weniger verbreitet als etwa in Japan oder China.[6] Für das Japan des Meiji-Zeitalter wurde Beriberi zu einer alle Schichten übergreifend betreffenden Krankheit.[17] Mit dem Reisexport von Burma, Thailand und Vietnam zu den Philippinen, Indonesien und ab den 1920ern nach Indien verbreitete sich Beriberi weiter.
Rolle der FEATM
1908 bis zu ihrer Auflösung 1938 bemühte sich die Far Eastern Association of Tropical Medicine (FEATM) um eine grenzübergreifende Betrachtung des Problems.[6] Die FEATM war gerade mit dem Aufkommen der Mangelthese gegründet worden. Das auf Asien begrenzte und dort wieder nach Nationen differenzierte Auftreten war von weltweitem Interesse. Es gab auch rassistischen Betrachtungsweisen Vorschub.[6] Unter anderem wurde ein Zusammenhang zwischen Reisernährung und mangelndem Kampfgeist propagiert, etwa von dem nordirischen Ernährungspionier Robert McCarrison.[6]
Der Zusammenhang zwischen weißem Reis und Beriberi brachte die Regierungen in Indien und dem Monsungürtel in eine Zwickmühle.[6] Sie lehnten die radikalen Forderungen der FEATM-Experten, allen voran Victor Heiser ab. Heiser hatte ab 1910 gefordert, weißen Reis so deutlich zu besteuern, dass nur die Reichen es sich hätten leisten können.[6] Er und andere der FEATM-Experten setzten sich aus Gesundheitsgründen für erheblich veränderte Ernährungsgewohnheiten ein, die Politik fürchtete aber regionalen Widerstand gegen die kulturell und religiös begründeten Ernährungsgewohnheiten und eine Einmischung von außen.[6] Aber ebenso hielt das medizinische Establishment an der bereits vor 1905 vorherrschenden Thesen einer Lebensmittelvergiftung als Ursache noch fest.[6] Wichtige Vertreter wie J. W. D. Megaw vom Indian Medical Service und Chief Surgeon in Madras und Punjab hielten die Reismühlen für einen Fortschritt und sah einen engen Zusammenhang zwischen der Monsunfeuchte und dem Aufkommen von Beriberi.[6] Ebenso wollten die Regierungen den lukrativen Reishandel nicht begrenzen.[6] Die indische Öffentlichkeit begann erst in den 1940er Jahren, sich mit Fragen der öffentlichen Ernährung intensiver zu beschäftigen. Beriberi wurde zu einem wichtigen Thema in Zeitungen und Medien. Erst in den 1960er Jahren wurde das massenhafte Auftreten reduziert und kam in den 1980er Jahren bis auf wenige Ausnahmen kaum noch vor.[6]
Pionierrolle von Takaki Kanehiro

Der japanische Marinearzt Kanehiro Takaki[18][19] führte in den 1880er Jahren Untersuchungen über die Entstehung der Erkrankung auf Schiffen der kaiserlichen Marine durch. 1884 wurden zwei Kriegsschiffe auf eine vergleichbare, neunmonatige Reise über Neuseeland nach Südamerika und zurück nach Japan geschickt. Auf dem Schiff Tsukuba erhielten die Matrosen eine Mischdiät mit Fleisch, Fisch, Gerste, Reis und Bohnen. Auf dem Panzerschiff Ryūjō wurde nur weißer Reis gereicht. Von den 376 Besatzungsangehörigen der Ryūjō erkrankten 161 an Beriberi, 25 tödlich. Nur 14 Männer der Tsukuba erkrankten, und keiner kam zu Tode; die 14 hatten einige der zusätzlichen Nahrungsmittel heimlich verweigert.[19] Takaki vermutete einen Mangel an stickstoffhaltigen Nahrungsmitteln als Ursache; in der japanischen Kriegsmarine wurde daraufhin das Bordessen entsprechend angepasst und Beriberi dramatisch reduziert.
In der japanischen Armee war allerdings noch die der deutschen Schule[20] (vertreten durch Mori Ōgai) in Japan zugeschriebene These von der Infektionskrankheit verbreitet, was noch im Russisch-Japanischen Krieg 1905 zu 27.000 Todesopfern durch Beriberi führte. Im Kampf waren 47.000 Soldaten gefallen.[21]
Entdeckung und Synthese des Thiamins
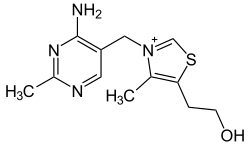

Außerhalb der japanischen Streitkräfte hatte sich jedoch nichts verändert. 1886 wurde eine Expertengruppe mit dem holländischen Arzt Christiaan Eijkman in die damals noch holländische Kolonie Indonesien gesandt, um die Krankheit zu erforschen. Zwischen 1890 und 1897 beobachtete er Mangelerscheinungen an Hühnern, die nur mit poliertem Reis aus Tischabfällen ernährt worden waren.[22] Eijkman als Anhänger der Keimtheorie war zunächst von einer bakteriellen Ursache der Erkrankung oder giftigen Bestandteile in den Tischabfällen überzeugt.[22] Sein Assistent Gerrit Grijns fand heraus, dass die Symptome bei der Fütterung von ungeschältem Reis oder grünen Erbsen und Fleisch verschwanden. Beide extrahierten einen sog. „anti-polyneuritis factor“ mit Wasser und Ethanol aus Reisschalen. Eijkman selbst war lange davon überzeugt, damit ein „pharmakologisches Antidot“ gegen die im Reisendosperm (dem weißen Reis) vorhandenen „Beri-Beri-Mikroben“ oder deren Toxine in der Hand zu haben;[23] Grijns bevorzugte demgegenüber die These, dass weißem Reis eine besondere Substanz fehle, die für den Metabolismus des Nervensystems wichtig sei.[23] Von diesen Beobachtungen angeregt begann der polnische Biochemiker Casimir Funk in London seine Forschungen zur Beriberi. 1911 isolierte er ein Amin aus ungeschälten bzw. unpolierten, noch das „Silberhäutchen“ (zwischen äußerer Schale und dem Kern) zumindest teilweise enthaltenden[24] Reiskörnern als „Anti-beri-beri factor“, dessen Mangel er irrtümlich für die Entstehung der Erkrankung verantwortlich machte. Tatsächlich war die Substanz in der Behandlung der Beriberi unwirksam. Er hatte wohl das Niacin gefunden, dessen Mangel zu Pellagra führt. Dennoch führten ihn diese und weitere Arbeiten 1912 zur Einführung des Begriffs „vital amine“ für eine ganze Gruppe dieser lebensnotwendigen Substanzen, wovon schließlich der Begriff Vitamine abgeleitet wurde.
1926 wurde Thiamin als erstes B-Vitamin von Barend Coenraad Petrus Jansen und Willem Frederik Donath aus der Hülle des Reiskorns isoliert und von diesen „Aneurin“ (für antineuritisches Vitamin) benannt. Sie übersahen dabei das im Molekül vorhandene Schwefelatom und veröffentlichten eine falsche Formel, was jahrelang für Verwirrung sorgte. Anderen Quellen zufolge war Suzuki Umetaro 1910 in Japan der erste, der die Substanz – unter dem Namen „aberic acid“ – isolierte und dafür ein Patent erhielt. 1929 wurde Eijkman für seine Entdeckungen mit dem Nobelpreis für Physiologie oder Medizin (gemeinsam mit Frederick G. Hopkins, einem Pionier der Vitaminforschung) geehrt.[22] Die Synthese von Thiamin erfolgte erstmals 1936 durch Robert R. Williams.
Neuere Fälle
Säuglingsberiberi tritt beim Stillen durch Mütter mit Thiamin-Mangelversorgung auf.[25] Bekannt wurde ein Vorfall in Israel, bei dem 2003 Beriberi bei Säuglingen festgestellt wurde. Die Babys waren mit einer Ersatzmilch aus Sojaeiweiß gefüttert worden. Wegen eines Herstellungsfehlers war diese Nahrung ohne Vitamin-B1-Zusatz hergestellt. Drei Säuglinge starben, mehrere andere erlitten schwere Gesundheitsschäden.[26]
Auch nach 1905 wurden Ausbrüche von Beriberi teilweise mit verschimmeltem Reis und dabei entstandenen Citreoviridin-Vergiftungen erklärt. 2006 bis 2008 kam es zu einem Beriberiausbruch in Maranhão (Brasilien) mit 40 Todesopfern. Ein Zusammenhang mit dem Verzehr von Reis schlechter Qualität von Subsistenzbauern wird angenommen. Der von einigen Forschern dabei festgestellte Einfluss der Schimmelbildung wurde nicht generell bestätigt.[10]
2008 wurden in Roraima (Brasilien) in einer indianischen Population anlässlich einer Impfkampagne zehn Beriberi-Fälle registriert. Drei der Patienten waren bereits verstorben. Eine retrospektive Studie versuchte, weitere Fälle in der Region und mögliche Krankheitsursachen zu identifizieren. Dabei wurden 90 weitere Personen ermittelt, die wegen Beriberi-Symptomen behandelt worden waren. Als Risikofaktoren wurden männliches Geschlecht und Alkoholkonsum gefunden. Eine Therapie mit Thiamin war in allen Fällen erfolgreich.[27]
Im Juli 2009 kam es zu einem Ausbruch der Krankheit in der nassen Form bei einigen Soldaten der Mission der Afrikanischen Union in Somalia in Mogadischu. Diese hatten aufgrund des Misstrauens gegenüber der lokalen Umgebung nur die einseitige Truppenverpflegung zu sich genommen. Die Beriberisymptome konnten mit gespritzten Thiamingaben in kürzester Zeit beseitigt werden.[12]
Siehe auch
Literatur
- Ludwig Weissbecker: Vitamin B1-Avitaminose (Beriberi). In: Ludwig Heilmeyer (Hrsg.): Lehrbuch der Inneren Medizin. Springer-Verlag, Berlin/Göttingen/Heidelberg 1955; 2. Auflage ebenda 1961, S. 1090–1092.
Weblinks
- Deutsches Koloniallexikon von 1920
- Kenneth Carpenter: Beriberi, White Rice, and Vitamin B: A Disease, a Cause, and a Cure.
- Beriberi (Memento vom 29. Oktober 2008 im Internet Archive) In: Udo Pollmer, Susanne Warmuth: Lexikon der populären Ernährungsirrtümer. Artikel, in dem behauptet wird, Vitamin-B1-Mangel wäre nicht alleinige Ursache von Beriberi
Einzelnachweise
- Paul Diepgen, Heinz Goerke: Aschoff/Diepgen/Goerke: Kurze Übersichtstabelle zur Geschichte der Medizin. 7., neubearbeitete Auflage. Springer, Berlin/Göttingen/Heidelberg 1960, S. 49.
- Berthold Koletzko: Kinder- und Jugendmedizin, Springer-Verlag, 13. Auflage, S. 160
- WHO 1999, S. 9 und S. 47 (PDF; 186 kB)
- Vitamine (Memento vom 19. Oktober 2008 im Internet Archive) in Meyers Online-Lexikon
- Klaus Pietrzik, Ines Golly, Dieter Loew: Handbuch Vitamine: für Prophylaxe, Therapie und Beratung; 94 Tabellen. ISBN 3-437-55361-5, S. 47 (eingeschränkte Vorschau in der Google-Buchsuche).
- David Arnold: British India and the “Beriberi Problem”, 1798–1942. In: Medical History. Band 54, Nr. 3, 1. Juli 2010, S. 295–314, PMID 20592882, PMC 2889456 (freier Volltext) – (englisch).
- J. W. Bennett, M. Klich: Mycotoxins. In: Clin Microbiol Rev. 2003 July; 16(3), S. 497–516, wörtlich: The yellow rice toxins (citrinin, citreoviridin, luteoskyrin, rugulosin, rubroskyrin, and related compounds) are believed to have exacerbated Shoshin-kakke, a particularly malignant form of beriberi seen in Japan in the early 20th century (222)
- Kenneth John Carpenter: Beriberi, White Rice, and Vitamin B: A Disease, a Cause, and a Cure. University of California Press, 2000
- John I. Pitt, J. David Miller: A Concise History of Mycotoxin Research. In: Journal of Agricultural and Food Chemistry. Band 65, Nr. 33, 23. August 2017, S. 7021–7033, doi:10.1021/acs.jafc.6b04494, PMID 27960261 (englisch).
- Helena Cristina Alves Vieira Lima, Eucilene Alves Santana Porto, José Ricardo Pio Marins, Rejane Maria Alves, Rosângela Rosa Machado: Outbreak of beriberi in the state of Maranhão, Brazil: revisiting the mycotoxin aetiologic hypothesis. In: Tropical Doctor. Band 40, Nr. 2, 1. April 2010, ISSN 0049-4755, S. 95–97, doi:10.1258/td.2009.090439, PMID 20305104 (sagepub.com [abgerufen am 25. September 2015]).
- M. Peraica, B. Radić, A. Lucić, M. Pavlović: Toxic effects of mycotoxins in humans. In: Bulletin of the World Health Organization. Band 77, Nr. 9, 1. Januar 1999, ISSN 0042-9686, S. 754–766, PMID 10534900, PMC 2557730 (freier Volltext).
- John T. Watson, Hassan El Bushra, Emmaculate J. Lebo, Godfrey Bwire, James Kiyengo: Outbreak of Beriberi among African Union Troops in Mogadishu, Somalia. In: PLoS ONE. Band 6, Nr. 12, 21. Dezember 2011, S. e28345, doi:10.1371/journal.pone.0028345, PMID 22205947, PMC 3244391 (freier Volltext).
- Pediatric Beriberi. medscape.com, 16. April 2012, abgerufen am 3. Juni 2012.
- Barbara I. Tshisuaka: Beriberi. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin / New York 2005, ISBN 3-11-015714-4, S. 167 f.; hier: S. 167.
- Beriberi. faqs.org, abgerufen am 3. Juni 2012.
- William Hunter: An essay on the diseases incident to Indian seamen, or lascars, on long voyages, Calcutta, The Honourable Company’s Press, 1804, S. 77–141., zitiert bei Arnold 2010
- Alexander R. Bay: Beriberi in Modern Japan: The Making of a National Disease. University Rochester Press, 2012
- Morris Low: Building a Modern Japan: Science, Technology, and Medicine in the Meiji Era and Beyond. Palgrave Macmillan, 2005, ISBN 1-4039-6832-2.
- Yoshinori Itokawa: Kanehiro Takaki (1849–1920) A Biographical Sketch. In: The Journal of Nutrition. Band 106, Nr. 5, 1976, ISSN 1541-6100, S. 581–588 (online auf: jn.nutrition.org [abgerufen am 3. Juni 2012]).
- Eine späte Wiederaufnahme der 'deutschen Schule', eine alternative Deutung Beriberis als Schimmelpilzvergiftung findet sich bei dem Ernährungsjournalisten Udo Pollmer wie auch Ramsay Tainsh, letzter in Ramsay Tainsh: Beriberi and Mycotoxicosis: An historical account. In: International Journal of Environmental Studies. Volume 19, Issue 3 & 4, September 1982, S. 205–207, dies aber im Widerspruch zur medizinischen Fachliteratur zum Thema
- A. Hawk: The great disease enemy, Kak'ke (beriberi) and the Imperial Japanese Army. In: Mil Med. Band 171, Nr. 4, 2006, S. 333–339, PMID 16673750 (online (Memento vom 2. April 2010 im Internet Archive)).
- The Nobel Prize in Physiology or Medicine 1929. nobelprize.org, abgerufen am 3. Juni 2012.
- Kenneth J. Carpenter, Barbara Sutherland: Eijkman’s Contribution to the Discovery of Vitamins. In: Journal of Nutrition. Vol. 125 No. 2. Februar 1995, S. 155–163.
- Otto Westphal, Theodor Wieland, Heinrich Huebschmann: Lebensregler. Von Hormonen, Vitaminen, Fermenten und anderen Wirkstoffen. Societäts-Verlag, Frankfurt am Main 1941 (= Frankfurter Bücher. Forschung und Leben. Band 1), S. 48–50 (Das Silberhäutchen).
- Michael J. Lentze, Franz J. Schulte, Jürgen Schaub, Jürgen Spranger: Pädiatrie. Grundlagen und Praxis 3., vollständig überarbeitete und erweiterte Auflage. Springer, Heidelberg 2007, ISBN 978-3-540-71895-6, S. 25.
- Petra Ahne, Petra Wache, Lilo Berg: Kunstmilch mit Risiko, Babykost – Die deutsche Firma Humana hat bei der Herstellung von koscherer Sojamilch massive Fehler begangen. In Israel starben deswegen zwei Kinder. In: Berliner Zeitung, 12. November 2003.
- Matheus P. Cerroni, Jean C. S. Barrado, Aglaer A. Nobrega, Alysson B. M. Lins, Iolanda P. da Silva, Robson R. Mangueira, Rômulo H. da Cruz, Sandra M. F. Mendes, Jeremy Sobel: Outbreak of Beriberi in an Indian Population of the Upper Amazon Region, Roraima State, Brazil, 2008. In: Am J Trop Med Hyg., 2010 Nov 5, 83(5), S. 1093–1097. doi:10.4269/ajtmh.2010.10-0345. PMC 2963975 (freier Volltext).