Acetabuloplastik
Der Begriff Acetabuloplastik fasst verschiedene Operationstechniken zusammen, die – unter dem Oberbegriff der Beckenosteotomien – zur operativen Behandlung der Hüftdysplasie (HD) im Kindesalter Anwendung finden. Hierzu zählen einige technisch sehr ähnliche Operationen, wie zum Beispiel die Osteotomie nach Lance, nach Pemberton oder nach Dega. Die Salter-Osteotomie zählt – im weiteren Sinne – zwar auch zur Gruppe der Acetabuloplastiken, unterscheidet sich aber in der Vorgehensweise sehr von allen anderen Verfahren.

Grundlagen
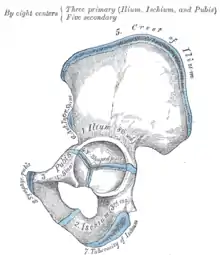
Das Becken, besser gesagt, das Hüftbein setzt sich aus drei Knochen zusammen, dem Darmbein, dem Schambein und dem Sitzbein. Während des Wachstums bleiben die Verbindungsstellen (Wachstumsfugen) zwischen den drei Knochen offen. Sie sind nur bindegewebig, später durch Knorpelgewebe flexibel miteinander verbunden und verknöchern erst zum Ende des knöchernen Wachstums. Die drei Wachstumsfugen treffen sich im späteren Zentrum der Hüftgelenkspfanne und bilden dort die Y-Fuge.
Bei der Hüftdysplasie fehlt dem Hüftkopf die seitliche (laterale) und vordere (ventrale) Überdachung (auch Pfannenerker genannt). Der „zukünftige“ Hüftkopf wird nicht korrekt überdacht und droht – je nach Schweregrad der Dysplasie – nach oben abzurutschen und zu luxieren (auszurenken).[1]
Das Prinzip der Acetabuloplastik macht sich die noch offene Y-Fuge zu Nutzen. Das Darmbein wird oberhalb der Pfanne so durchtrennt (Osteotomie), dass der seitliche Pfannenerker heruntergeschwenkt werden kann. Dreh- und Knickpunkt ist die Y-Fuge. Dieses Prinzip ist die Grundlage aller Techniken der Acetabuloplastik, lediglich die Vorgehensweise ist unterschiedlich.
Ziel der Acetabuloplastik
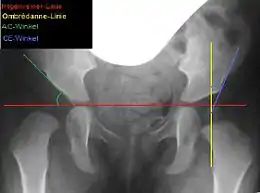
Ziel dieser Operation ist es, den lateralen und ventralen Pfannenerker so wiederherzustellen, dass der Hüftkopf eine physiologische Überdachung findet. Je früher die Operation (bei gegebener Indikation) durchgeführt wird, desto größer ist die Wahrscheinlichkeit, dass Hüftgelenk und Schenkelhals normal heranwachsen.[1][2]
Bemessen wird die laterale Überdachung am sogenannten Acetabulumwinkel (AC-Winkel) im Beckenübersichtsröntgenbild: Ein Winkel zwischen einer Horizontalen durch die Y-Fugen und einer Linie entlang des Pfannenerkers. Beim gesunden Neugeborenen beträgt der AC-Winkel etwa 25°, mit 6 Jahren etwa 15° und ab dem 12. Lebensjahr 11–12°.[3] Entsprechend dieser physiologischen Werte sollte der AC-Winkel auch bei der Acetabuloplastik korrigiert werden. Man spricht von anatomischer Rekonstruktion.[3]
Indikationen und Kontraindikationen
Indikationen für eine Acetabuloplastik ist in erster Linie die Hüftdysplasie. Ein operatives Eingreifen wird notwendig, wenn die HD konservativ – also mit Spreizhose/-schiene, Spreizgips oder Repositionsgips – nicht mehr behandelbar ist oder diese Behandlungsmethoden fehlschlugen. Eine absolute Indikation zur Acetabuloplastik ist die nichtreponierbare (nicht wieder einzurichtende) Hüftluxation. Wenn die Indikation zur Acetabuloplastik gestellt ist, sollte die Operation so schnell wie möglich erfolgen.[2][3]
Die Operation kann beim Säugling schon ab dem ersten Lebensmonat durchgeführt werden, wenn keine anderen medizinischen Gründe dagegen sprechen. Empfohlen wird ein gelenkverbessernder operativer Eingriff ab einem Alter von rund eineinhalb Jahren, da erst dann die Ausbildung und Festigkeit des Knochens eine exakte und saubere Durchführung erlauben.[4] Durch die in den meisten Fällen vorangehenden konservativen Maßnahmen kommt es ohnehin frühestens im zweiten Lebensjahr zur Operation. Milde Verlaufsformen der Hüftdysplasie weisen oft eine günstige Verlaufsform auf, weshalb in solchen Fällen meist mit einem operativen Behandlungsplan bis zum 3. Lebensjahr gewartet wird.[4]
Es gibt verschiedene Meinungen dazu, bis zu welchem Alter eine Acetabuloplastik durchgeführt werden kann. Entscheidend ist, dass die Y-Fuge noch offen sein muss, was die Operation noch in einem Alter von 12 oder 13 Jahren – also bis zum Verschluss der Y-Fuge – möglich macht. Bei später Erstdiagnose (6. Lebensmonat und älter) ist die Indikation zur direkten OP zwar gegeben, konservative Maßnahmen sollten jedoch, in Abhängigkeit von Befund und Schweregrad, dennoch erwogen werden.[3]
Als weitere Indikation ist der Morbus Perthes (frühkindliche Hüftkopfnekrose) zu erwähnen, wobei häufig die Methode nach Salter in Verbindung mit einer intertrochanteren Varisationsosteotomie (Einwärtskippung / Korrektur des Schenkelhalses mit dem Ziel der besseren Zentrierung des Hüftkopfes in der Hüftpfanne) zur Anwendung kommt. Bei seltenen, neurologischen Störungen (z. B. Infantile Zerebralparese), die zu einer Hüftdysplasie oder Hüftluxation führen, kommt die Acetabuloplastik ebenfalls zum Einsatz.[3][4][5]
Kontraindikationen sind fieberhafte Infektionen, entzündliche Prozesse im Bereich des Hüftgelenks oder des Beckenknochens und andere, bis dahin noch nicht abgeklärte Allgemeinbefunde.[5] Bei geschlossener Y-Fuge, abgeschlossenem knöchernen Wachstum und stark verformtem Hüftkopf kann die Operation nicht mehr durchgeführt werden.[6]
Diagnostik und Diagnosestellung
Die Einzelheiten zur klinischen und bildgebenden Diagnostik der Hüftdysplasie beziehungsweise der Hüftluxation werden im Artikel Hüftdysplasie erläutert.
Präoperativ werden sowohl zur genauen Beurteilung der Gelenkfehlstellung und des Schweregrades als auch zur Planung der Operation selbst konventionelle Röntgenbilder des Beckens, sogenannte Beckenübersichtsaufnahmen und Rippstein-Aufnahmen, angefertigt. Die Rippstein-Aufnahmen dienen der genaueren Beurteilung der Schenkelhälse in einer seitlichen Projektion.[4][5]
Anästhesie
Die Operation wird in Vollnarkose mit Intubation oder Larynxmaske durchgeführt. Zur Schmerztherapie bekommen die Kinder schon vor der Operation ein Schmerzmittel – in Form eines Zäpfchens oder als Injektion – verabreicht.
Operationsablauf
Im Falle der dysplastischen Hüftluxation kann als erstes eine Funktionsarthrographie des/der Hüftgelenke/s vorgenommen werden. Hier lässt sich das Luxationsverhalten und der Grad der Kapselüberdehnung/-verletzung im Röntgenbild genau bestimmen. Spätestens jetzt kann noch die Entscheidung getroffen werden, ob operiert werden muss oder nicht, und wenn ja, welches Verfahren zum Einsatz kommt.
Technik der Acetabuloplastik
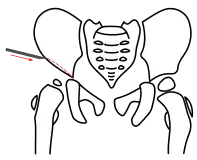 Acetabuloplastik, Schritt 1, Osteotomie des Darmbeins
Acetabuloplastik, Schritt 1, Osteotomie des Darmbeins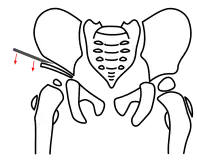 Acetabuloplastik, Schritt 2, Herunterklappen des Pfannenfragmentes
Acetabuloplastik, Schritt 2, Herunterklappen des Pfannenfragmentes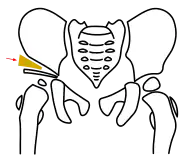 Acetabuloplastik, Schritt 3, Interposition des Knochenkeils
Acetabuloplastik, Schritt 3, Interposition des Knochenkeils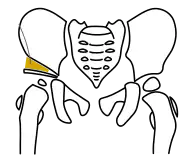 Acetabuloplastik, Schritt 4, ggf. Osteosynthese mit einem Kirschner-Draht
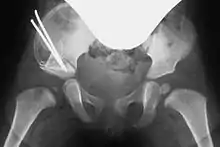
Acetabuloplastik, Schritt 4, ggf. Osteosynthese mit einem Kirschner-Draht
Bei allen Osteotomietechniken wird lediglich ein kleiner Zugang zwischen Leistenfalte und Beckenkamm benötigt. Die Muskulatur wird hier stumpf auseinandergedrängt und darunter das Darmbein dargestellt. Kurz oberhalb der Pfanne wird das Periost abgelöst und der Darmbeinknochen freigelegt.
Osteotomie nach Pemberton
Bei Pemberton wird unter ständiger Röntgenkontrolle mit einem flachen Meißel das Darmbein etwa 5 mm oberhalb des Pfannenerkers angekerbt und die Osteotomie in Richtung Y-Fuge vervollständigt. Nun wird das Pfannenfragment, ebenfalls unter Röntgenkontrolle, nach unten und gleichzeitig nach vorne geklappt. So wird eine möglichst anatomische Rekonstruktion der Pfanne erreicht.[4][7]
Osteotomie nach Dega
Dega führt die Osteotomie ebenfalls in Richtung Y-Fuge aus, benutzt dabei jedoch spezielle, gebogene Meißel, um eine möglichst sphärische – der Pfannenrundung angepasste – Ablösung des Fragmentes zu erzielen. Ursprünglich senkte Dega das Pfannenfragment nur seitlich ab, heute wird dies jedoch meistens mit einer zusätzlichen Ventral-Schwenkung (nach vorne) ähnlich der Pemberton-Methode modifiziert.[6]
Entsprechend dem so entstandenen Spalt wird bei beiden Vorgehensweisen ein passender Knochenkeil (Spenderknochen/Knochenbank, siehe unten) zurechtgesägt und unter Röntgenkontrolle in den Spalt eingestößelt. Der Keil kann wenn nötig mit einem Osteosynthese-Draht (auch Kirschner-Draht genannt) fixiert werden. Bei einem geübten Operateur dauert diese Operation in etwa fünfundvierzig bis sechzig Minuten.[1][8]
Im Anschluss an die Operation wird ein entsprechender Beckenbeingips (modifizierter Fettweiss-Gips) oder eine Abduktions-Orthese angelegt, damit der Hüftkopf während der postoperativen Heilung zentral in der Pfanne steht. Die Narkose wird erst im Anschluss daran beendet.[4]
Der Knochenkeil
Bei Kindern ist es nur schwer möglich, Eigenknochen im Sinne der Autologen (Knochen-)Transplantation zu verwenden. Bei gleichzeitiger intertrochantärer (zwischen den Knochenvorsprüngen am Oberschenkelknochen) Umstellung kann versucht werden, den abfallenden Korrekturkeil zu verwenden. In den meisten Fällen ist dieser jedoch zu klein.
Heute werden vorwiegend Spenderknochen aus hauseigenen Knochenbanken oder von verschiedenen Herstellern benutzt. Es handelt sich hierbei meistens um Oberschenkelköpfe, die bei Endoprothesenoperationen entnommen und bei sonst gesunden Patienten und vorliegender Einverständniserklärung gespendet werden. Die Spenderknochen werden in zertifizierten Thermodesinfektionsgeräten desinfiziert und entproteinisiert. Anschließend werden sie in sterilen Gefäßen – bei mind. minus 20 °C – kryokonserviert. Alternativ dazu ist es möglich, Spenderknochen im Autoklaven unter Einwirkung von gespanntem Wasserdampf zu sterilisieren. Auch andere Sterilisationsverfahren, zum Beispiel die Gammastrahlen-Sterilisation, werden bei der industriellen Knochenaufbereitung angewendet.
Alle Aufbereitungs- und Desinfektions-/Sterilisationsverfahren sowie die Lagerung der Spenderknochen (Tiefkühlung) sind aufwändig und unterliegen strengen Auflagen der Bundesärztekammer, des Medizinproduktegesetzes (MPG) und des Robert Koch-Instituts.[9][10]
Sonderfälle
In seltenen sehr schweren Fällen lässt sich der Hüftkopf nicht mehr manuell (Overhead-Technik) reponieren (in die Normalstellung bringen). Der Hüftkopf ist so weit abgerutscht und die Gelenkkapsel so überdehnt und hypertrophiert, dass der Kopf sich nicht zurück in die Pfanne reponieren lässt. Häufig lagert sich überschießendes Kapselmaterial in die Pfanne ab und behindert die Reposition zusätzlich. In solchen Fällen muss der Hüftkopf offen, also unter Eröffnung des Gelenkes selbst, reponiert werden. Man spricht von „Offener Hüfteinstellung“. Dabei wird die Kapsel zirkulär eröffnet, überflüssiges Kapsel- und Gelenkschleimhautgewebe aus der Pfanne entfernt, der Hüftkopf reponiert und die Kapsel gegebenenfalls über dem Hüftkopf gerafft.
Komplikationen
Allgemeine Komplikationen
Wie bei jeder Operation kann es zu Gefäß- und Nervenverletzungen kommen. Der einfache und sichere Zugang sowie die kurze OP-Dauer halten den Blutverlust gering. Bei Operationen am Knochen kann es zu unerwarteten Knochenbrüchen kommen, die intraoperativ direkt versorgt werden müssen.
Postoperativ kann es zu weiteren Komplikationen wie Wundinfektionen und anderen Wundheilungsstörungen, Arthritis des Hüftgelenks oder im schlimmsten Fall zu einer Sepsis kommen.
Spezifische Komplikationen
Intraoperative Verletzungen von Organen oder größeren Blutgefäßen werden in der Literatur nicht beschrieben. Verletzungen oder Reizungen des Nervus cutaneus femoris lateralis (sensibler Leisten-Oberschenkelnerv) können vorkommen, sind jedoch zumeist reversibel.[8]
Ein postoperatives Versagen oder Einbrechen (Sintern) des Knochenkeils kann eine erneute Operation notwendig machen. Ebenso kann es passieren, dass der Knochenkeil nicht fest genug verankert wurde und er sich postoperativ aus dem Osteotomiespalt löst, was meistens zur Auflösung (Lyse) des Keils führt.[8] Durch den Beckenbeingips kann es zu Druckschäden oder Nervenreizungen kommen.
Nachbehandlung und Rehabilitation
Der ruhigstellende Gips (Retentionsgips), der im Anschluss an die Operation angelegt wird, wird in der Regel für sechs Wochen belassen. Es kann nach einer und nach weiteren zwei Wochen jeweils eine Kontroll-Röntgenaufnahme gemacht werden. Nach den sechs Wochen sollte ein Gipswechsel erfolgen, was zumeist eine weitere Narkose erfordert. Insgesamt wird der Gips drei Monate lang getragen und dann von einer Schienenbehandlung abgelöst. Kontinuierliche Nachuntersuchungen und Kontrollen sind zwingend notwendig. Je älter das Kind ist, desto länger dauert die Nachbehandlung.[4]
Erfolgsquoten
Es gibt vereinzelt Studien, die die Resultate und Erfolgsquoten der Acetabuloplastik mit klinischen und radiologischen Nachuntersuchungen beschreiben. Eine Studie beschreibt sogar die Ergebnisse im mittelfristigen Verlaufsbereich. Sie untersucht dreiundachtzig Kinder (insgesamt 125 operierte Gelenke) zehn Jahre nach der Acetabuloplastik in der Technik nach Pemberton. Es werden nicht nur die Ergebnisse der Pfannenkorrektur, sondern auch die Erfolge der Verwendung von sterilisiertem Fremdknochen untersucht. Die Nachuntersuchungen beziehen sich dabei auf den – bereits erwähnten – AC-Winkel, auf die knöcherne Durchbauung des Fremdknochenkeils, auf die Gang- und Bewegungsentwicklung und auf die postoperative Beschwerdesituation. Das Gesamtergebnis dieser Nachuntersuchung fällt äußerst positiv aus: Über 96 Prozent der nachuntersuchten Patienten (und deren Eltern) beurteilen das Ergebnis der Operation als gut oder sehr gut. Lediglich ein Patient beurteilt das Verfahren als schlecht.[1]
Je früher eine HD erkannt wird, desto einfacher und wirkungsvoller ist die Therapie. Da heute die Hüftsonographie bei Neugeborenen (U3) zum Standard gehört, können die meisten Dysplasien sehr früh erkannt und entsprechend behandelt werden.
Geschichte
Die Geschichte der operativen Therapie bei Pfannenfehlstellungen beginnt Ende des 19. Jahrhunderts. 1891 versuchte F. König in Berlin erstmals, eine Periost-Knochenschuppe des seitlichen Hüftpfannenerkers herunterzuklappen. Albee (1915)[11] und Jones (1920)[12] verwendeten dieses Konzept und entwickelten daraus die Grundform der heutigen Acetabuloplastik. Sie lagerten Knochenspäne aus dem Schienbein in den Osteotomiespalt ein. Eine Methode, die sich nicht halten konnte, erprobte Spitzy 1924. Er fixierte Knochenspäne (ebenfalls aus dem Schienbein) am dysplastischen Pfannenrand. Sie sollten im Laufe des Wachstums einen neuen Pfannenerker bilden.[13] Mehr als 50 Jahre später wurde diese Methode wieder aufgegriffen. Die daraus entstandene Operation wird heute noch als „Shelf-Plastik“ angewendet. 1925 griff der Kinderchirurg P. M. Lance in Frankreich die Modifikationen von Albee und Jones wieder auf: Er fixierte einen Knochenkeil im Osteotomiespalt.[14] Bis heute wurde diese Technik vielfach modifiziert, weiterentwickelt und verbessert.[1] Pemberton[7] und Dega[15] sind nicht die Letzten in dieser Reihe. Verschiedene Chirurgen und Kliniken entwickeln diese Technik auch heute noch weiter. Sie erproben beispielsweise den Einsatz von Kunstknochen und minimalinvasive Techniken für den Zugang.
Literatur und Quellen
- A.B. Imhoff, R. Baumgartner: Checkliste Orthopädie. Thieme 2006. ISBN 3-13-142281-5
- Breusch, Mau, Sabo: Klinikleitfaden Orthopädie. Elsevier 2006. ISBN 978-3-437-22471-3
- Klaus Buckup, L.C. Linke, W. Cordier: Kinderorthopädie. Thieme 2001. ISBN 3-13-697602-9
- J. Duparc: Chirurgische Techniken in Orthopädie und Traumatologie. Band Beckenring und Hüfte. Elsevier 2005, ISBN 3-437-22556-1
- F. Hefti, R. Brunner: Kinderorthopädie in der Praxis. Springer, 2006, ISBN 978-3-540-61480-7
- R.-P. Meyer, A. Gächter: Hüftchirurgie in der Praxis. Springer, 2005, ISBN 978-3-540-22718-2
- Roland Bonmann: Ergebnisse der Azetabuloplastik in der modifizierten Dortmunder Technik mit allogenen autoklavierten Knochenkeilen in einem postoperativen Zeitraum von acht bzw. neun Jahren. Dissertation, 2003, urn:nbn:de:hebis:26-opus-17273 (Volltext)
- C.J. Wirth: Orthopädie und orthopädische Chirurgie. Band Becken/Hüfte. Thieme, 2004, ISBN 978-3-13-126221-9
Weblinks
Einzelnachweise
- Roland Bonmann: Ergebnisse der Azetabuloplastik in der modifizierten Dortmunder Technik mit allogenen autoklavierten Knochenkeilen in einem postoperativen Zeitraum von acht bzw. neun Jahren. Dissertation, 2003, urn:nbn:de:hebis:26-opus-17273 (Volltext)
- C.J. Wirth: Orthopädie und orthopädische Chirurgie. Band Becken/Hüfte. Thieme, 2004.
- A. B. Imhoff, R. Baumgartner: Checkliste Orthopädie. Thieme 2006. ISBN 3-13-142281-5
- R.P. Meyer, A. Gächter, U. Kappeler: Hüftchirurgie in der Praxis. Springer 2005. ISBN 978-3-540-22718-2
- K. Buckup, L.C. Linke, W. Cordier: Kinderorthopädie. Thieme 2001. ISBN 3-13-697602-9
- James G. Jarvis: Dega-Osteotomie bei Hüftdysplasie. In: Operative Orthopädie und Traumatologie. Volume 10, Number 2 / Juni 1998. S. 117–124. ISSN 0934-6694.
- P. Pemberton: Pericapsular osteotomy of the ilium for treatment of congenital subluxation and dislocation of the hip. In: J Bone Joint Surg Am, 1965, 47-A, S. 65–86.
- F. Hefti, R. Brunner: Kinderorthopädie in der Praxis. Kapitel Hüftdysplasie/Acetabuloplastik. Springer 2006
- Richtlinien zum Führen einer Knochenbank (Memento vom 16. Dezember 2015 im Internet Archive; PDF) Bundesärztekammer
- Steffen Schröter: Biomechanische Eigenschaften humaner Spongiosa nach Gammasterilisation versus Hitzedesinfektion mit dem Lobator. Dissertation, Medizinische Fakultät der Eberhard Karls Universität zu Tübingen, 2005.
- F.H. Albee: The bone graft wedge. NY Med 52, 433-441 (Am J Med Sci 149, 313-325).
- E. Jones: The operative treatment of irreducible paralytic dislocation of the hip. Amer J Orthop Surg 18 (1920).
- H. Spitzy: Künstliche Pfannendachbildung. In: Z Ortop, 1924, 43, S. 284–294.
- P.M. Lance: Constitution d’une butee osteoplastique dans les luxation et subluxation congenitales de la hanche. In: Press Med, 1925, 33, S. 945–948.
- W. Dega: Entwicklung und klinische Bedeutung der dysplastischen Hüftgelenkpfanne. In: Orthop 2, 1973, S. 202–218.