شرقة
الشرقة (بالإنجليزية: Choking) انسداد ميكانيكي في مجرى التنفس بسبب استنشاق أو بلع طعام أو أي جسم غريب[1] مما يعيق التنفس، وقد يكون كليًّا (يمنع وصول الهواء إلى الرئتين بشكل تام) أو جزئيًّا (يتيح مرور بعض الهواء إلى الرئتين). يمنع هذا الانسداد وصول الأكسجين إلى الجسم؛ مما يؤدي إلى الاختناق والوفاة، إلا أن الأكسجين المختزن في الرئتين والدم قد يُبقي الشخص على قيد الحياة لعدة دقائق بعد توقف التنفس.[1] تعد الشرقة السبب الرابع من بين أكثر أسباب الوفاة غير المُتعمَّدة الناتجة عن الحوادث شيوعًا في الولايات المتحدة الأمريكية عام 2011؛[2] وفقًا للمجلس الوطني الأمريكي للسلامة، فإن أكثر الوفيات الناتجة عن الشرقة تصيب الأطفال الأقل من عام وكبار السن (الأكبر من 75 عامًا).[1]
| الشرقة | |
|---|---|
 علامات الشرقة علامات الشرقة | |
| معلومات عامة | |
| الاختصاص | طب الطوارئ |
| من أنواع | أمراض الجهاز التنفسي العلوي ، وانسداد مجرى الهواء |
| المظهر السريري | |
| الأعراض | ضيق النفس |
| الإدارة | |
| أدوية | |
قد يحدث انسداد القناة التنفسية على مستوى البلعوم أو القصبة الهوائية، وقد تتسبب الأطعمة التي تتكيف مع شكل البلعوم كالمارشميلو والموز والحلوى الجيلاتينية في الشرقة لجميع الأعمار.[3]
تعد الشرقة أحد أسباب انسداد مجرى التنفس إلى جانب الأورام وتورم الأنسجة وانضغاط البلعوم أو الحنجرة أو القصبة الهوائية بسبب الخنق.
الأعراض والعلامات
- صعوبة في البكاء أو الكلام.
- صعوبة في التنفس، بما في ذلك التنفس الاحتضاري والأزيز.
- أصوات مزعجة كالتنفس القرقري والكحة وأصوات القيء.
- في بعض الحالات الخطيرة قد لا تكون هناك أيٌّ من هذه الأعراض السابقة؛ إذ تتطلب مرور بعض الهواء.
- قد يحاول الشخص التقيؤ عن طريق وضع الأصابع في الحلق.
- تحول لون الوجه إلى الزرقة بسبب نقص الأكسجين.
- فقد الوعي.[4]
المضاعفات
- قد يصيب المخ ضررًا إذا غاب الأكسجين عن الجسد لثلاث دقائق.
- إن لم يستأنف التنفس قد تحدث الوفاة بعد 6-8 دقائق.
الأسباب
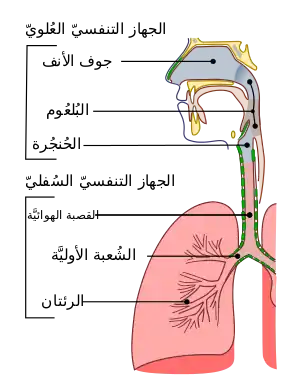
تحدث الشرقة بسبب انسداد القناة التنفسية نتيجة دخول جسم غريب،[5] غالبًا ما يكون انسدادًا جزئيًّا لكنه قد يكون كليًّا أيضًا.
يحدث الانسداد عادةً في الأطفال بسبب طعام أو لعبة أو عملة معدنية أو بالون مطاطي،[5] تشير إحدى الدراسات أن أكثر الأسباب شيوعًا هو الفول السوداني.[6] ومن أكثر الأطعمة التي تسبب الشرقة الهوت دوغ والحلوى الصلبة والمكسرات والبذور والجزر النيء والتفاح وحبات العنب والفشار والمارشميلو وغيرها، كما تتسبب البالونات المطاطية في أغلب حالات وفيات الأطفال الناتجة عن الشرقة.[5]
الأطفال الأقل من ثلاث سنوات هم أكثر عرضة للشرقة؛ إذ يستكشفون البيئة من حولهم عن طريق وضع الأشياء في فمهم، كما أنهم غير قادرين على مضغ الطعام بشكل جيد على الرغم من نمو الضروس اللازمة لطحن الطعام في سن عام ونصف. بالإضافة إلى صغر قطر القصبة الهوائية لديهم مقارنةً بالبالغين، وضعف قدرتهم على السعال لطرد الأجسام الغريبة خارج القناة التنفسية. كما يرتفع خطر الإصابة بالشرقة لدى الأطفال المصابين بالاضطرابات العصبية العضلية، وتأخر النمو، وإصابات الدماغ، وغيرها من الحالات التي تؤثر على البلع.[5]
أما في البالغين فيرتفع خطر الإصابة بالشرقة عند تعاطي الكحوليات والمهدئات، والخضوع لعمليات جراحية في تجويف الفم والبلعوم ووجود تركيبات بالفم والحالات المرضية التي تعيق البلع أو السعال كالسكتة الدماغية والزهايمر ومرض باركنسون. وكذلك الأمر لدى كبار السن لا سيما إن كانوا يعيشون بمفردهم.[7]
يتأخر التشخيص لدى الأطفال والبالغين الذين يعانون من اضطرابات نفسية أو عصبية أو إدراكية؛ إذ لا يوجد تاريخ مرضي يشير إلى وجود جسم غريب بالقناة التنفسية.[7]
الوقاية
ينبغي على أطباء الأطفال وأطباء الأسنان تقديم المشورة لأولياء الأمور بخصوص الأطعمة والألعاب التي تناسب الطفل وفقًا للمرحلة العمرية لمنع الشرقة.[5] توصي الجمعية الأمريكية لطب الأطفال بعدم الشروع في إطعام الأطفال الأطعمة الصلبة قبل إتمام ستة أشهر،[8] كما ينبغي على أولياء الأمور مراقبة الأطفال والإشراف عليهم أثناء اللعب وتناول الطعام،[9] وتجنب تقديم الأطعمة التي قد تتسبب في الشرقة أكثر من غيرها كالهوت دوغ وقطع الجبن والحلوى الصلبة والمارشميلو والعنب والمكسرات والفشار.[9] ويحبذ أن يتلقى أولياء الأمور والمعلمون ومقدمو الرعاية تدريبات في الإسعافات الأولية عند حدوث الشرقة بالإضافة إلى الإنعاش القلبي الرئوي.[5]
في الولايات المتحدة الأمريكية يتبع مصنعو الألعاب تعليمات محددة لتجنيب الأطفال مخاطر الشرقة، كما يزودون الألعاب بملصقات تحمل علامات تحذيرية، لكن الألعاب التي يُعاد بيعها قد لا تحمل تلك الملصقات التحذيرية؛ وبالتالي ينبغي أولياء الأمور ومقدمي الرعاية توخي الحذر وفحص الألعاب التي تقدم للطفل من حيث الحجم والشكل والقوام وتجنبها إذا كانت تحمل خطرًا.[5]
العلاج

المقالة الرئيسية: مسلك هوائي اصطناعي
يتم علاج الشرقة باستخدام إجراءات متعددة ومختلفة؛ بدءًا من الإسعافات الأولية البدائية حتى التقنيات المتقدمة التي يقوم بها الأطباء.
العلاج الأساسي



يتضمن العلاج الأساسي التقنيات البدائية غير الغازية التي تهدف إلى إزالة الجسم الغريب من مجرى التنفس. توصي جمعية القلب الأمريكية والصليب الأحمر الأمريكي باتباع إجراءات متدرجة لتوليد ضغط متزايد لطرد الجسم الغريب، إذا كان المصاب غير فاقد للوعي توصي معظم البروتوكولات بتشجيعه على السعال، ثم صفعه عدة مرات على ظهره؛ فإن لم تفلح هاتان الخطوتان يتم تطبيق ضغطات البطن المعروفة بمناورة هيمليخ. أما إذا فقد المصاب الوعي، يتم اللجوء للإنعاش القلبي الرئوي.[10]
السعال
إذا كان المصاب في كامل وعيه، يوصي الهلال الأحمر الأمريكي بحثه على السعال، وإن لم يكن قادرًا على السعال أو لم يكن في وعيه يتم الانتقال إلى المرحلة التالية.[7]
ضربات الظهر
توصي عيادة مايو باللجوء إلى ضرب ظهر المصاب بضع ضربات بظهر اليد بين لوحي الكتف؛[11] وذلك بعد حثه على الانحناء للأمام لتصبح رأسه في مستوى أكثر انخفاضًا من الصدر، وإلا فقد تدفع الضربة الجسم الغريب إلى الداخل أكثر وأكثر.
ضغطات البطن (مناورة هيمليخ)
مناورة هيمليخ هي إجراء يتم اللجوء إليه لإنقاذ المصاب؛ وذلك عن طريق الوقوف خلفه والقيام بضغطات على بطنه باتجاه الداخل والأعلى. تم اكتشاف ها الإجراء من قبل الطبيب هنري هيمليخ عام 1974، ويهدف إلى توليد ضغط كافٍ لإخراج الجسم الغريب خارج القناة التنفسية. يستبعد هيمليخ ضربات الظهر؛ إذ يرى أنها قد تسبب انغراز الجسم الغريب في مستوى أعمق بالقناة التنفسية للمصاب.
إجراء خمسة وخمسة
خمسة وخمسة هو إجراء يوصي به الهلال الأحمر الأمريكي إذا كان المصاب واعيًا؛ ويتضمن تنفيذ خمس ضربات على الظهر وخمس ضغطات على البطن عدة مرات بالتبادل حتى يُطرد الجسم الغريب إلى الخارج، ويستعاض عن ضغطات البطن بضغطات على الصدر إذا كان المصاب بدينًا أو كانت المصابة حبلى. وإذا كان المصاب غير واعٍ ينبغي إجراء الإنعاش القلبي الرئوي.[7] لا يُطلق الهلال الأحمر على هذا البروتوكول الخاص به «إجراء خمسة وخمسة»، لكن يجب الإشارة إلى أن هذا البروتوكول يختلف عن مناورة هيمليخ في أنه لا يستبعد ضربات الظهر كوسيلة لطرد الجسم الغريب خارج الجهاز التنفسي.
تمشية الأصابع
إذا فقد المصاب الوعي، توصي الجمعية الطبية الأمريكية بتحريك الأصابع في ظهر الحلق في محاولة لإزاحة الجسم الغريب المتسبب في انسداد القناة التنفسية،[12] وهو إجراء ترفضه بعض البروتوكولات الحديثة خوفًا من دفع الجسم الغريب إلى الداخل؛ فالصليب الأحمر يوصي بعدم إجراء تمشية الأصابع إلا إذا شوهد الجسم الغريب بوضوح في فم المصاب.
كما تشير بعض البروتوكولات إلا أن المصاب يستطيع إخراج الجسم الغريب من حلقه بنفسه إذا كان واعيًا، أما إن لم يكن في وعيه فينبغي وضعه في وضعية الإفاقة لتخرج السوائل من الفم بدلًا من نزولها خلال القناة التنفسية بفعل الجاذبية. ولا توجد دراسات عن جدوى تمشية الأصابع إذا كان الجسم الغريب غير مرئي في فم المريض؛ والتوصيات بشأن هذا الإجراء مبنية على سرديات لحالات فردية.[10]
العلاج الذاتي
يمكن للمصاب أن يجري مناورة هيمليخ أو ضغطات البطن بنفسه عن طريق وضع بطنه على كرسي أو طاولة والضغط عليها عدة ضغطات للداخل وللأعلى، وقد أشارت إحدى الدراسات إلى أن ضغطات البطن التي يجريها المصاب بنفسه لها نفس فعالية مناورة هيمليخ، إلا أن الدراسة لم تشمل البدناء.[13]
كما توجد أجهزة مصممة لعلاج الشرقة ذاتيًّا؛ تولد ضغطًا مماثلًا لضغطات البطن في مناورة هيمليخ، وتشير مصادر عديدة إلى وضع الرأس في مستوى منخفض عن الصدر كأسلوب فعال للمعالجة الذاتية للشرقة.[10]
الرضع (أقل من سنة)
توصي جمعية القلب الأمريكية بعلاج الشرقة لدى الأطفال الرضع عن طريق إجراء خمس ضربات على الظهر متبوعة بخمس ضغطات على الصدر وتكرارها حتى يخرج الجسم الغريب من القناة التنفسية أو حتى يتوقف الرضيع عن الاستجابة؛ وحينها يبدأ الإنعاش القلبي الرئوي. ويمنع إجراء ضغطات على البطن حتى لا يحدث ضررًا للكبد.[14]
الحوامل والبدناء
توصي جمعية القلب الأمريكية باستبدال ضغطات البطن بضغطات الصدر في الحوامل والبدناء،[10] وتتم بنفس الطريقة إلا أن اليدين توضعان أسفل عظمة القص لا في منتصف البطن، ويتم الضغط للداخل.[11]
المعالجة المتقدمة
هناك العديد من العلاجات الطبية المتقدمة لعلاج الشرقة، كفحص مجرى التنفس باستخدام منظار الحنجرة أو منظار القصبة الهوائية وإزالة الجسم الغريب، وفي الحالات الحرجة يتم اللجوء إلى جراحة بضُع الغشاء الحلقي والدرقي؛ وذلك عن طريق إجراء شق في رقبة المصاب وإدخال أنبوب لتخطي السبيل التنفسي العلوي،[10] وذلك بعد فشل أساليب العلاج الأخرى. وفي بعض الحالات قد يتم ثقب القصبة الهوائية لإنقاذ حياة المريض، لكنه غن لم يتم بطريقة صحيحة قد يودي بحياة المصاب.
انظر أيضا
مراجع
- Council.، National Safety. Injury facts. National Safety Council. Research and Statistics Department. (ط. 2015). Itasca, IL. ISBN:9780879123345. OCLC:910514461. مؤرشف من الأصل في 2019-12-09.
- Site Document Library/2015 Injury Facts/NSC_InjuryFacts2015Ed.pdf "Injury Facts 2015 Edition" (PDF). National Safety Council. مؤرشف من الأصل (PDF) في 2017-09-26. اطلع عليه بتاريخ 2017-12-01.
{{استشهاد ويب}}: تحقق من قيمة|مسار أرشيف=(مساعدة) - Sayadi، Roya (مايو 2010). Swallow Safely: How Swallowing Problems Threaten the Elderly and Others (ط. First). Natick, MA: Inside/Outside Press. ص. 46–47. ISBN:9780981960128.
- "الاختناق: الإسعافات الأولية (مايو كلينك)". مؤرشف من الأصل في 2019-02-09. اطلع عليه بتاريخ 2018-10-31.
- Committee on Injury, Violence (1 Mar 2010). "Prevention of Choking Among Children". Pediatrics (بالإنجليزية). 125 (3): 601–607. DOI:10.1542/peds.2009-2862. ISSN:0031-4005. PMID:20176668. Archived from the original on 2019-11-16.
- Yadav، S. P.؛ Singh، J.؛ Aggarwal، N.؛ Goel، A. (سبتمبر 2007). "Airway foreign bodies in children: experience of 132 cases". Singapore Medical Journal. ج. 48 ع. 9: 850–853. ISSN:0037-5675. PMID:17728968.
- "STEP 3: Be Informed - Conscious Choking | Be Red Cross Ready". www.redcross.org. مؤرشف من الأصل في 2018-07-10. اطلع عليه بتاريخ 2017-12-04.
- "Infant Food and Feeding". www.aap.org (بالإنجليزية الأمريكية). Archived from the original on 2019-05-09. Retrieved 2017-12-15.
- "Choking Prevention for Babies". Safe Kids Worldwide (بالإنجليزية). Archived from the original on 2018-10-31. Retrieved 2017-12-15.
- "What is a trahceostomy?". مؤرشف من الأصل في 2018-12-19. اطلع عليه بتاريخ 2014-02-25.
- "Choking: First aid". Mayo Clinic (بالإنجليزية). Mayo Foundation for Medical Education and Research (MFMER). Archived from the original on 2019-05-20. Retrieved 2017-12-04.
- الجمعية الطبية الأمريكية (5 مايو 2009). American Medical Association Handbook of First Aid and Emergency Care. راندوم هاوس. ISBN:978-1-4000-0712-7. مؤرشف من الأصل في 2020-01-26.
- Pavitt MJ, Swanton LL, Hind M؛ وآخرون (12 أبريل 2017). "Choking on a foreign body: a physiological study of the effectiveness of abdominal thrust manoeuvres to increase thoracic pressure". Thorax: 576–578. DOI:10.1136/thoraxjnl-2016-209540. مؤرشف من الأصل في 2020-03-18.
{{استشهاد بدورية محكمة}}: Explicit use of et al. in:|الأخير1=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) - Wilkins, Lippincott Williams & (2 Nov 2010). "Editorial Board". Circulation (بالإنجليزية). 122 (18 suppl 3): S639–S639. DOI:10.1161/CIR.0b013e3181fdf7aa. ISSN:0009-7322. Archived from the original on 2018-06-04.
- بوابة موت
- بوابة طب