تليف
التليف[1][2]، يُعرف أيضًا باسم التندب الليفي، هو شفاء مرضي للجروح يحل فيه النسيج الضام محل النسيج البرانشيمي الطبيعي إلى الحد الذي يخرج فيه عن السيطرة، ما يؤدي إلى تغير شكل الأنسجة تغيرًا كبيرًا وتشكل نسيج ندبي دائم.[3][4]
| تليف | |
|---|---|
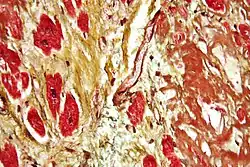 صورة مجهرية للقلب تظهر تليف (باللون الأصفر - على يسار الصورة) وترسب نشواني (باللون البني - على يمين الصورة). صبغة موفات. صورة مجهرية للقلب تظهر تليف (باللون الأصفر - على يسار الصورة) وترسب نشواني (باللون البني - على يمين الصورة). صبغة موفات. | |
| معلومات عامة | |
| الاختصاص | علم الأمراض |
يشتبه في تسبب الأذيات المتكررة والالتهاب المزمن والترميم في التليف، إذ يؤدي التراكم المفرط العرضي لمكونات النسيج خارج الخلوي، مثل الكولاجين الذي تنتجه الخلايا الليفية، إلى تشكل ندبة ليفية دائمة.[3]
استجابة للأذية، تدعى هذه العملية بالتندب، وإذا نشأ التليف من خط خلوي واحد، يدعى الناتج بالورم الليفي. من الناحية الفيزيولوجية، يؤدي التليف إلى تراكم الأنسجة الضامة التي قد تتداخل مع البنية الطبيعية ووظيفة العضو أو النسيج الواقع تحته أو قد توقفها تمامًا. يمكن استخدام مصطلح التليف لوصف الحالة المرضية المتمثلة في تراكم النسيج الضام في الشفاء.[5] يُعرف التليف على أنه التراكم المرضي لبروتينات النسيج خارج الخلوي (إي سي إم)، ويتسبب في تندب النسيج المصاب وتثخنه، أي أنه بجوهره استجابة مبالغ فيها لشفاء الجروح تتداخل مع وظيفة العضو الطبيعية.[6]
الفيزيولوجيا المرضية
يشبه التليف عملية التندب، إذ يتضمن كلاهما خلايا ليفية فعالة تصنع النسيج الضام، بما في ذلك الكولاجين وغليكوز أمينوغليكان. تبدأ العملية حين تطلق الخلايا المناعية مثل الخلايا البلعمية الكبيرة عوامل قابلة للذوبان تنشط الخلايا الليفية. يعد عامل النمو المحول بيتا (تي جي إف بيتا) الوسيط المحرض للتليف الأكثر تميزًا، ويُطلق من الخلايا البلعمية الكبيرة بالإضافة إلى أي نسيج متأذي واقع بين الأسطح والذي يُسمى النسيج الخلالي. تشمل وسائط التليف الأخرى القابلة للذوبان عامل نمو النسيج الضام (سي تي جي إف) وعامل النمو المشتق من الصفيحات (بّي دي جي إف) والإنترلوكين 10 (آي إل-10). تبدأ هذه الوسائط سبل توصيل الإشارة مثل سبيل البروتين كيناز بي/هدف الثدييات من الرابميسين[7] وسبيل إس أيه إم دي[8] اللذين يؤديان في النهاية إلى تفعيل الخلايا الليفية وتكاثرها، والتي تراكم بدورها النسيج خارج الخلوي في الأنسجة الضامة المحيطة. تعد عملية إصلاح الأنسجة هذه عملية معقدة، ويخضع تشكل النسيج خارج الخلوي (إي سي إم) لتنظيم وتحلل صارمين للتأكد من بقاء بنية النسيج طبيعية. مع ذلك، قد تؤدي العملية بأكملها، رغم ضرورتها، إلى استجابة تليفية مترقية غير قابلة للعكس إذا كانت الأذية النسيجية شديدة أو متكررة، أو إذا أصبحت استجابة شفاء الجرح نفسها غير منظمة.[6]
الموقع التشريحي
يمكن أن يحدث التليف في العديد من أنسجة الجسم، وينتج عادة عن التهاب أو أذية، وتشمل الأمثلة ما يلي:
الرئتان
- التليف الصدري.
- التليف الرئوي.
- التليف الكيسي.
- التليف الرئوي مجهول السبب (مجهول السبب يعني أن السبب ما زال غير معروف).
- الأذية الرئوية المحرضة بالأشعة (عقب علاج السرطان)
الكبد
التليف الجسري وهو مرحلة متقدمة من تليف الكبد تُشاهد في الشكل المترقي من أدواء الكبد المزمنة. يعني مصطلح «جسري» تشكل «جسر» (بواسطة شريط من النسيج الليفي الثخين والناضج) يسد المنطقة البابية إلى الوريد المركزي، ما يؤدي إلى تشكل فصيصات كاذبة. يؤدي التعرض طويل الأمد للسموم الكبدية (مثل التيو أسيتاميد ورباعي كلوريد الكربون وثنائي إيثيل النيتروز أمين) إلى تليف جسري في النماذج الحيوانية التجريبية.[9]
الدماغ
- الندبة الدبقية.
القلب
يشمل التليف القلبي شكلين رئيسيين:
أعضاء أخرى
- تيبس شرياني.
- تليف مفصلي (مفصل الركبة والكتف ومفاصل أخرى).
- مرض كليتين مزمن.[11]
- داء كرون (أمعاء).
- تقفع دوبويتران (يدين وأصابع).
- جدرة (جلد).
- تليف المنصف (النسيج الرخو للمنصف).
- التليف النقوي (نقي العظم).
- مرض بيروني (القضيب).
- التليف الجهازي كلوي المنشأ (جلد).
- التليف الضخم المترقي (الرئتين)، يعد أحد اختلاطات تغبر الرئة لدى عمال الفحم.
- تليف خلف الصفاق (النسيج الرخو للحيز خلف الصفاق).
- تصلب الجلد/تصلب الجلد المجموعي (الجلد والرئتين).
- بعض أشكال التهاب المحفظة اللاصق (الكتف).
مراجع
- محمد مرعشي (2003). معجم مرعشي الطبي الكبير (بالعربية والإنجليزية). بيروت: مكتبة لبنان ناشرون. ص. 296. ISBN:978-9953-33-054-9. OCLC:4771449526. QID:Q98547939.
- المعجم الموحد لمصطلحات علم الأحياء، قائمة إصدارات سلسلة المعاجم الموحدة (8) (بالعربية والإنجليزية والفرنسية)، تونس العاصمة: مكتب تنسيق التعريب، 1993، ص. 142، OCLC:929544775، QID:Q114972534
- Wynn، Thomas A. (2004). "Fibrotic disease and the TH1/TH2 paradigm". Nature Reviews. Immunology. Springer Science and Business Media LLC. ج. 4 ع. 8: 583–594. DOI:10.1038/nri1412. ISSN:1474-1733. PMC:2702150. PMID:15286725.
- Birbrair, Alexander; Zhang, Tan; Files, Daniel C.; Mannava, Sandeep; Smith, Thomas; Wang, Zhong-Min; Messi, Maria L.; Mintz, Akiva; Delbono, Osvaldo (6 Nov 2014). "Type-1 pericytes accumulate after tissue injury and produce collagen in an organ-dependent manner". Stem Cell Research & Therapy (بالإنجليزية). 5 (6): 122. DOI:10.1186/scrt512. ISSN:1757-6512. PMC:4445991. PMID:25376879.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - Glossary of dermatopathological terms. DermNet NZ نسخة محفوظة 2016-07-04 على موقع واي باك مشين.
- Neary R، Watson CJ، Baugh JA (2015). "Epigenetics and the overhealing wound: the role of DNA methylation in fibrosis". Fibrogenesis & Tissue Repair. ج. 8: 18. DOI:10.1186/s13069-015-0035-8. PMC:4591063. PMID:26435749.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - Mitra A، Luna JI، Marusina AI، Merleev A، Kundu-Raychaudhuri S، Fiorentino D، Raychaudhuri SP، Maverakis E (2015). "Dual mTOR Inhibition Is Required to Prevent TGF-β-Mediated Fibrosis: Implications for Scleroderma". J Invest Dermatol. ج. 135 ع. 11: 2873–6. DOI:10.1038/jid.2015.252. PMC:4640976. PMID:26134944.
- Leask A، Abraham DJ (2004). "TGF-beta signaling and the fibrotic response". FASEB Journal. ج. 18 ع. 7: 816–827. CiteSeerX:10.1.1.314.4027. DOI:10.1096/fj.03-1273rev. PMID:15117886. S2CID:2027993.
- dwivedi، durgesh Kumar؛ Jena، Gopa Bandhu (نوفمبر 2018). "Glibenclamide protects against thioacetamide-induced hepatic damage in Wistar rat: investigation on NLRP3, MMP-2, and stellate cell activation". Naunyn-Schmiedeberg's Archives of Pharmacology. ج. 391 ع. 11: 1257–1274. DOI:10.1007/s00210-018-1540-2. PMID:30066023. S2CID:51890984.
- Chute، Michael؛ Aujla، Preetinder؛ Jana، Sayantan؛ Kassiri، Zamaneh (2019). "The Non-Fibrillar Side of Fibrosis: Contribution of the Basement Membrane, Proteoglycans, and Glycoproteins to Myocardial Fibrosis". Journal of Cardiovascular Development and Disease. ج. 6 ع. 4: 35. DOI:10.3390/jcdd6040035. ISSN:2308-3425. PMC:6956278. PMID:31547598.
- Duffield JS (يونيو 2014). "Cellular and molecular mechanisms in kidney fibrosis". J Clin Invest. ج. 124 ع. 6: 2299–306. DOI:10.1172/JCI72267. PMC:4038570. PMID:24892703.
- بوابة طب