تسمم الكبد
تسمم الكبد (بالإنجليزية: Hepatotoxicity) يعني تلف الكبد نتيجة مواد كيميائية أو أدوية معينة، والتي تكون سببًا لمرض الكبد الحاد والمزمن.
| تسمم الكبد | |
|---|---|
| معلومات عامة | |
| الاختصاص | طب الجهاز الهضمي |
| من أنواع | مرض الكبد، وتأثير سمي |
| تسميات بديلة |
|---|
| أمراض الكبد السامة تلف الكبد الناتج عن الأدوية |
| مصطلحات تبعية |
| التهاب الكبد الناتج عن أدوية النخر الكبدي الناتج عن أدوية |
يلعب الكبد دوراً محورياً في تنقية والتخلص من المواد الكيميائية لذا يكون عرضة للتسمم من هذه العوامل. بعض الأدوية عندما تُؤخذ في جرعات زائدة، والعوامل الكيميائية الأخرى، مثل تلك المستخدمة في المختبرات والصناعات، والمواد الكيميائية الطبيعية (على سبيل المثال، microcystins) والعلاجات العشبية يمكن أيضًا أن تسبب التسمم الكبدي. وتُسمّى المواد الكيميائية التي تتسبب في إصابة الكبد سموم الكبد.
يتسبب أكثر من 900 من الأدوية في إصابة الكبد[1]، وهذا هو السبب الأكثر شيوعاً لسحب دواء من السّوق. لذا يجب تسليط الضوء على فحص الأدوية، مثل: الخلايا الجذعية المُستمدة من الخلايا الكبدية، والتي تكون قادرة على اكتشاف التسمم في عملية تطوير الدواء في وقت مبكر.[2] غالبًا ما تسبب المواد الكيميائية إصابة الكبد بدون أعراض ظاهرة، فقط يحدث ارتفاع إنزيمات الكبد عند الاختبار.
تُعد إصابة الكبد نتيجة أدوية مسؤولة عن 5٪ من جميع حالات دخول المستشفيات و 50٪ من حالات فشل الكبد الحاد.[3][4]
الأسباب

تُصنَّف التفاعلات الدوائية الضارة كنوع أ (جوهري أو دوائي) أو نوع ب (عكس المتوقع).[5] يعد النوع أ مسؤولًا عن 80% من جميع السميات.[6]
الأدوية أو السموم التي لها السمية الكبدية الدوائية (نوع أ) هي تلك التي يمكن التنبؤ فيها بمنحنيات الاستجابة للجرعة (حيث تسبب التركيزات الأعلى مزيدًا من الضرر للكبد) وآليات السمية فيها معروفة جيدًا، مثل الإضرار المباشر بأنسجة الكبد أو إعاقة عملية التمثيل الغذائي. كما هو الحال بالنسبة لجرعة زائدة من عقار أسيتامينوفين.
يحدث النوع ب دون سابق إنذار، عندما تسبب الأدوية تسمم كبدي غير متوقع في الأفراد الأكثر عرضة للإصابة، والتي لا علاقة لها بالجرعة.[7] لا يوجد في هذا النوع من الإصابة استجابة واضحة للجرعة ولاعلاقة زمنية. وقد أدى إلى سحب العديد من الأدوية من السوق حتى بعد الاختبار السريري الدقيق كجزء من عملية موافقة إدارة الأغذية والعقاقير. من أمثلة الأدوية التي تم سحبها من الأسواق: ريزولين، تروفان.
عندما يُستخدم الكيتوكونازول عن طريق الفم، فإنه يؤدي إلى السمية الكبدية، بما في ذلك بعض الوفيات.[8]
أسيتامينوفين (باراسيتامول)
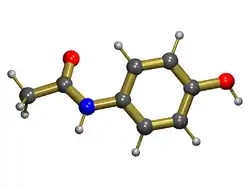
عادةً يكون أسيتامينوفين (في الولايات المتحدة واليابان)، باراسيتامول (INN)، المعروف أيضًا بالاسم التجاري تايلينول والبنادول، آمنًا في الجرعة الموصوفة، ولكن الجرعة الزائدة هي السبب الأكثر شيوعًا لمرض الكبد نتيجة أدوية والفشل الكبدي الحاد في جميع أنحاء العالم. لاتعود أضرار الكبد للدواء نفسه ولكن لنواتج التكسير السامة (ن-أسيتيل-ص-بنزو-كينون إمين (NAPQI)) التي تنتجها إنزيمات الكبد سيتوكروم-450.[9] في الحالة الطبيعية، يتم التخلص من سمية هذا المنتج عن طريق الاتحاد مع الجلوتاثيون في تفاعل المرحلة 2. بينما في الجرعات الزائدة، يتم إنتاج كمية كبيرة من NAPQI، والتي تفوق عملية إزالة السموم فتؤدي إلى تلف خلايا الكبد. كما يلعب أكسيد النيتريك دورًا في إحداث السمية.[10]
يتأثر خطر إصابة الكبد بعدة عوامل منها الجرعة، الكحول أو غيره من الأدوية المتزامنة، المدة الفاصلة بين تناول الدواء والترياق، إلخ.. تختلف الجرعة السامة للكبد تمامًا من شخص لآخر، ويُعتقد في كثير من الأحيان أنها تكون أقل في التعاطي المزمن للكحول.[11][12] قياس مستوى الدم مهم في تقييم تقدُّم الحالة، وكلما ارتفع كلما كان التوقع أسوأ. تناوُل الأسيتيل، مبتديء الجلوتاثيون، يمكن أن يُحد من شدة ضرر الكبد عن طريق الاستيلاء على NAPQI السامة. يمكن أن يُشفَى فشل الكبد الحاد من تلقاء نفسه، ولكن قد يتطلب زرع إذا كانت علامات تقدم المرض سيئة مثل التهاب الدماغ أو أمراض تجلط الدم (طِبقًا لمعايير كينجز كوليدج).
مضادات الالتهاب غير الستيرويدية
على الرغم من أن المسكنات الفردية نادرًا ما تسبب تلف الكبد بسبب استخدامها على نطاق واسع، إلا أنه ظهرت مضادات الالتهاب غير الستيرويدية كمجموعة كبيرة من الأدوية والتي تؤدي إلى التسمم الكبدي. سواء كان نتيجة للجرعة الزائدة أو بشكل غير متوقع.[13] يرتبط الأسبرين والفنيل بيوتازون مع التسمم الكبدي النوع أ. وترتبط التفاعلات غير المتوقعة مع الإيبوبروفين، سولينداك، الفنيل بيوتازون، بيروكسيكام، ديكلوفيناك والإندوميتاسين.
الأدوية القشرانية السكرية
سميت الأدوية القشرانية السكرية بهذا الاسم نظرًا لتأثيرها على آلية الكربوهيدرات. فهي تعزز تخزين الجليكوجين في الكبد. وتضخم الكبد هو أحد الآثار الجانبية النادرة نتيجة استخدام الستيرويد على المدى الطويل في الأطفال.[14] أما التأثير الكلاسيكي للاستخدام لفترات طويلة سواء في الكبار وعدد من الأطفال فهو التنكس الدهني.[15]
إيزونيازيد
إيزونيازيد (INH) هو واحد من الأدوية الأكثر شيوعًا لعلاج مرض السل. ويرتبط ذلك مع ارتفاع متوسط في إنزيمات الكبد في ما يصل إلى 20٪ من المرضى والتسمم الكبدي الحاد في 1-2٪ من المرضى.[16]
الأدوية الأخرى المشتقة من الهيدرازين
هناك أيضًا حالات ناتجة عن الأدوية المشتقة من الهيدرازين، مثل MAOI الأدوية المضادة للاكتئاب، إيبرونيازيد، والتي ترتبط مع تلف الكبد.[17][18] يرتبط فينيلزين مع نتائج اختبارات الكبد غير الطبيعية.
منتجات طبيعية
من الأمثلة على ذلك: فطر الأمانيت، والسموم الفطرية. قلويدات Pyrrolizidine، والتي تحدث في بعض النباتات، ويمكن أن تكون سامة[19][20]
السموم الصناعية
من الأمثلة على ذلك الزرنيخ ورابع كلوريد الكربون، وكلوريد الفينيل.[21]
آلية التسمم
| العوامل المؤثرة على تسمم الكبد الناتج عن أدوية[27] |
|---|
|
لازال سحب الأدوية من السوق مستمرًا بسبب التأخر في اكتشاف تسمم الكبد. فبسبب التمثيل الغذائي الفريد لكل دواء والعلاقة الوثيقة مع الجهاز الهضمي، يكون الكبد هو الأكثر عرضة للإصابة من الأدوية وغيرها من المواد. 75٪ من الدم الواصل إلى الكبد يأتي مباشرة من أعضاء الجهاز الهضمي ومن ثَمّ الطحال عن طريق الأوردة البابية التي تجلب الأدوية والأجسام الغريبة. هناك عدة آليات مسؤولة عن إصابة الكبد أو تفاقُم عملية التلف. تضر الكثير من الأدوية والمواد الكيميائية بالميتوكوندريا، عضية الخلايا التي تنتج الطاقة. مما يؤدي إلى خروج كمية زائدة من المواد المؤكسِدة، والتي بدورها تضر الخلايا الكبدية. يؤدي تنشيط بعض الإنزيمات في نظام السيتوكروم P-450 مثل CYP2E1 إلى الإجهاد التأكسدي.[28] تؤدي إصابة خلايا الكبد وخلايا القناة الصفراء إلى تراكم حامض الصفراء داخل الكبد. وهذا يعزز المزيد من تلف الكبد.[29] تلعب أيضًا الخلايا غير المتنية مثل خلايا كوبفر، والخلايا النجمية المُخزِّنة للدهون، والكريات البيض (أي الخلايا العدلة والوحيدات) دورًا في آلية التسمم.
استقلاب الدواء في الكبد
يحدد جسم الإنسان الأدوية كلها تقريبًا باعتبارها مواد غريبة ويُخضِعها لعمليات كيميائية مختلفة (أي الأيض) ليصبح قادرًا على التخلص منها. ينطوي هذا على (أ) التحولات الكيميائية للحد من الذوبان في الدهون و (ب) لتغيير النشاط البيولوجي. على الرغم من أن ما يقرب من جميع الأنسجة في الجسم لديها بعض القدرة على استقلاب المواد الكيميائية، إلا أن المكان الرئيسي هو الشبكة الإندوبلازمية الملساء في الكبد لكل من المواد الكيميائية الذاتية (على سبيل المثال: الكولستيرول، الهرمونات الستيرويدية، الأحماض الدهنية والبروتينات) والمواد الخارجية (على سبيل المثال: الأدوية والكحول).[30] الدور المركزي الذي يلعبه الكبد في إزالة وتحويل المواد الكيميائية يجعله عرضة للإصابة.
ينقسم استقلاب الدواء عادةً إلى مرحلتين: المرحلة 1 والمرحلة 2. يُعتقد أن المرحلة 1 تقوم بإعداد الدواء للمرحلة 2 حيث يتم استقلابه. ولكن هناك العديد من المركبات التي تمر بالمرحلة 2 مباشرة. تشمل المرحلة 1 تفاعل الأكسدة، وتحلل الماء، والعديد من التفاعلات الكيميائية النادرة الأخرى. تعمل هذه العمليات على زيادة قابلية ذوبان الدواء في الماء فتتولد نواتج الأيض التي تكون أكثر نشاطًا كيميائيًا ويُحتمل أن تكون سامة. تحدث معظم تفاعلات المرحلة 2 في العصارة الخلوية، وتشمل: الاقتران مع المركبات الذاتية عبر الإنزيمات الناقلة. تصبح نواتج المرحلة 1 النشطة كيميائيًا خاملة نسبيًا وقابلة للتخلص منها بعد هذه الخطوة.
هناك مجموعة من الإنزيمات الموجودة في الشبكة الإندوبلازمية، والمعروفة باسم سيتوكروم-450p، وهي الأسرة الأهم من إنزيمات الاستقلاب في الكبد. سيتوكروم-450 هو العنصر النهائي للأوكسيديز من سلسلة نقل الإلكترون. وهي ليست إنزيم واحد، وإنما تتكون من عائلة ترتبط ارتباطًا وثيقًا من 50 مُكوِّن متشابه الشكل. يقوم ستة منهم باستقلاب 90٪ من الأدوية.[31][32] هناك تنوع هائل من منتجات الجينات P-450 الفردية، وهذا التباين يسمح للكبد بأداء الأكسدة على مجموعة واسعة من المواد الكيميائية (بما في ذلك جميع الأدوية تقريبًا) في المرحلة 1. الثلاثة خصائص المهمة للنظام P-450 لها أدوار في تسمم الكبد:
- 1. التنوع الوراثي:
كل بروتينات P-450 فريدة من نوعها وتمثل (إلى حد ما) التباين في استقلاب الدواء بين الأفراد. وينبغي النظر في الاختلافات الجينية (التعدد) في عملية التمثيل الغذائي عندما تظهر على المرضى حساسية غير عادية أو مقاومة لآثار الأدوية في الجرعات العادية. هذا التعدد مسؤول أيضًا عن الاستجابة المتغيرة للدواء بين المرضى من خلفيات إثنية مختلفة.
| منشطات قوية | مثبطات قوية | ركائز |
|---|---|---|
| ريفامبيسين، كاربامازيبين، فينوباربيتال، فينيتوين، (نبتة سانت جون), | أميودارون، سيميتدين، سيبروفلوكساسين، فلوكونازول، فلوكسيتين، إريثروميسين، إيزونيازيد، دلتيازيم | كافيين، كلوزابين، أوميبرازول، لوسارتان، ثيوفيللين |
- 2. تغيير نشاط الإنزيم:
يمكن للعديد من المواد أن تؤثر على آلية إنزيم P-450. تتفاعل الأدوية مع عائلة الإنزيم بعدة طرق.[35] ويشار إلى الأدوية التي تعدل السيتوكروم P-450 إنزيم إلى إما مثبطات أو منشطات. تعوق مثبطات الإنزيم النشاط الأيضي لواحد أو أكثر من الإنزيمات. عادة ما يحدث هذا على الفور. من ناحية أخرى، تزيد المنشطات نشاط P-450 عن طريق زيادة تصنيعه. واعتمادًا على نصف عمر الدواء المُحفِّز، يكون هناك تأخير قبل زيادة نشاط الإنزيم.
- 3. تثبيط تنافسي :
بعض الأدوية يمكن أن تشترك في نفس خصوصية P-450 وبالتالي تمنع التحول الحيوي الخاص بهم تنافسيًا. وهذا قد يؤدي إلى تراكم الأدوية المُستقلَبة بواسطة الإنزيم. قد يقلل هذا النوع من تفاعلات الأدوية من معدل توليد الركيزة السامة.
أنماط الإصابة
| نوع الإصابة: | خلايا الكبد | صفراوي | مختلط |
|---|---|---|---|
| ألانين ترانساميناز | ≥ ارتفاع ضعفين | طبيعي | ≥ ارتفاع ضعفين |
| الفوسفاتاز القلوي | طبيعي | ≥ ارتفاع ضعفين | ≥ ارتفاع ضعفين |
| ALT: ALP نسبة | عالية، ≥5 | منخفضة، ≤2 | 2-5 |
| أمثلة[36] | أسيتامينوفين ألوبيورينول أميودارون خليط عقاقير هارت مضادات الالتهاب الغير ستيرويدية | الستيرويدات المنشطة كلوربرومازين كلوبيدوقرل إريثروميسين حبوب منع الحمل الهرمونية | اميتريبتيلين، إنالابريل كاربامازيبين سلفوناميد فينيتوين |
تنتج المواد الكيميائية مجموعة واسعة من الإصابة الكبدية السريرية والمرضية. وغالبًا ما تُستخدم علامات كيميائية حيوية (مثل ألانين ترانسفيراز، الفوسفاتيز القلوي والبيليروبين) للإشارة إلى تلف الكبد.[37] تُعرَّف إصابة الكبد بأنها ارتفاع إما (أ) مستوى ألانين ترانسفيراز أكثر من ثلاث مرات من الحد الأعلى للطبيعي، (ب) مستوى الفوسفاتيز القلوي أكثر من مرتين من الحد الأعلى للطبيعي، أو (ج) المستوى الكلي للبيليروبين أكثر من مرتين من الحد الأعلى للطبيعي عندما يرتبط مع زيادة ألانين ترانسفيراز أو الفوسفاتيز القلوي . يمكن تقسيم تلف الكبد إلى نوعين: إما تلف خلايا الكبد (ارتفاع ترانسفيراز ألانين في الغالب) والمتعلق بالركود الصفراوي (ارتفاع الفوسفاتيز القلوي). ومع ذلك فهي لا يستبعد بعضها بعضًا، وغالبًا ما تحدث أنواع مختلطة من الإصابات.
هناك أنماط محددة لمرضيات الأنسجة الكبدية نتيجة الأدوية
مناطق نخر
هذا هو النوع الأكثر شيوعًا لنخر خلايا الكبد نتيجة أدوية، حيث تقتصر الإصابة إلى حد كبير على منطقة معينة من فصيص الكبد. ويمكن أن يرتفع مستوى الألانين ترانسفيراز جدًا واضطراب شديد في وظائف الكبد مما يؤدي إلى فشل الكبد الحاد.
- وتشمل الأسباب:
- الباراسيتامول ورابع كلوريد الكربون
التهاب الكبد الفيروسي
في هذا النمط، يرتبط نخر الكبد مع انتشار الخلايا الالتهابية. يمكن أن يكون هناك ثلاثة أنواع من التهاب الكبد الناتج عن الأدوية. (أ) التهاب الكبد الفيروسي هو الأكثر شيوعًا، حيث الميزات النسيجية مشابهة لالتهاب الكبد الفيروسي الحاد. (ب) في التهاب الكبد البؤري أو غير المحدد، بؤر متفرقة من نخر الخلية وقد تصاحبها الخلايا اللمفاوية. (ج) التهاب الكبد المزمن وهو مشابه جدًا لالتهاب الكبد المناعي الذاتي سريريًا، مَصْليًا، وتشريحيًا.
- الأسباب:
- (أ) التهاب الكبد الفيروسي: هالوثان، إيزونيازيد، الفينيتوين
- (ب) التهاب الكبد البؤري: الأسبرين
- (ج) التهاب الكبد المزمن: ميثيل دوبا، ديكلوفيناك
ركود صفراوي
تؤدي إصابة الكبد إلى ضعف تدفق الصفراء وحدوث الحكة واليرقان. قد تُظهِر الأنسجة التهابات (التهاب الكبد الصفراوي) أو يمكن أن يكون مُعقّمًا (بدون أي التهاب متني). وفي حالات نادرة، يمكن أن تنتج علامات مشابهة لتليف الكبد الصفراوي الأولي بسبب التدمير التدريجي للقناة الصفراوية الصغيرة (متلازمة تلاشي القناة).
- الأسباب:
- (أ) المُعقَّم: حبوب منع الحمل عن طريق الفم، الستيرويدات المنشِّطة، الأندروجينات
- (ب) الالتهابي: ألّوبيورينول، كاربامازيبين
- (ج) الأقنية: كلوربرومازين، فلكلوكساسيلين
تشحُّم
قد يظهر تسمم الكبد كتراكم للدهون الثلاثية، الأمر الذي يؤدي إلى إما قطرة صغيرة (حويصلات) أو قطرة كبيرة (الحوصلات) من الكبد الدهني. هناك نوع منفصل من التنكس الدهني يتراكم فيه الدهون الفوسفورية ويؤدي إلى وجود نمط مماثل للأمراض الموروثة بعيوب التمثيل الغذائي للدهون الفوسفورية (على سبيل المثال، مرض تاي ساكس)
- الأسباب:
- (أ) حويصلات: الأسبرين (متلازمة راي)، كيتوبروفين، التتراسيكلين (خصوصًا إذا كانت منتهية الصلاحية)
- (ب) الحوصلات: أسيتامينوفين، ميثوتريكسات
- (ج) تراكم الدهون الفوسفورية: أميودارون، ومجموع التغذية الوريدية
الورم الحُبيْبي
عادة ما ترتبط الأورام لحبيبية الناتجة عن الأدوية بالكبد مع أورام حبيبية في الأنسجة الأخرى، وتظهر على المرضى أعراض التهاب الأوعية الدموية وفرط الحساسية. أكثر من 50 دواء مسؤول عن هذا النوع.
- الأسباب:
- ألوبيورينول، فينيتوين، أيزونيازيد، الكينين والبنسلين، الكينيدين
الإصابات الوعائية
تنتج هذه عن إصابة بطانة الأوعية الدموية.
- الأسباب:
- مرض الانسداد الوريدي: عوامل العلاج الكيميائي
- فرفرية كبدية: المنشطات الستيرويدية
- خثار الأوردة الكبدية: وسائل منع الحمل عن طريق الفم
الأورام
من الأورام التي وُصِفت عند التعرض لفترات طويلة لبعض الأدوية أو السموم: سرطان الكبد، غرن وعائي.
- الأسباب:
- كلوريد الفينيل، حبوب منع الحمل المشتركة عن طريق الفم، الستيرويدات المنشطة، والزرنيخ، ثوروتراست
التشخيص
لا يزال التشخيص يشكل تحديًا في الممارسة السريرية بسبب عدم وجود علامات يمكن الاعتماد عليها.[38] حيث تؤدي العديد من الحالات الأخرى إلى أعراض سريرية وتشريحية مشابهة. لتشخيص تسمم الكبد، لابد من معرفة العلاقة السببية بين استخدام الدواء أو المادة وتلف الكبد الناتج، ولكن قد يكون من الصعب تحديد ذلك، خاصة في حالات الاستجابة الدوائية عكس المُتوَّقعة.[39] وقد يزيد الاستخدام المتزامن لأدوية متعددة من التعقيد. لذا فكما هو الحال في سمية الأسيتامينوفين، تعتمد على الجرعة والسمية الدوائية وهي الأسهل في التشخيص. وقد اقترحت عدة جداول سريرية مثل CIOMS / مدى RUCAM ومعايير ماريا وفيكتورينو إقامة علاقة سببية بين الأدوية المخالفة وتلف الكبد. وتشمل CIOMS /مدى RUCAM نظام الدرجات الذي يصنف الاشتباه كـ: «مؤكد أو محتمل للغاية» (درجة> 8)، «المحتمل» (النتيجة 6-8)، «ممكن» (النتيجة 3-5)، «من غير المرجح» (النتيجة 1-2) و «مستبعد» (تسجيل ≤ 0).
العلاج وتقدُّم المرض
في معظم الحالات، سوف تعود وظائف الكبد إلى وضعها الطبيعي إذا تم إيقاف الدواء المخالف في وقت مبكر. وقد يحتاج المريض المعالجة الداعمة. إلا أنه في بعض الحالات مثل سمية الأسيتامينوفين، يمكن أن تكون الإصابة الأوّلية قاتلة. وقد يتطلب الفشل كبدي الخاطف الناتج عن الأدوية زراعة الكبد. في الماضي، استُخدِم حامض أورسوديوكسيكوليك في حالات الركود الصفراوي، ولكن لا يوجد دليل جيد لدعم فعاليتها.
ارتفاع مستوى البيليروبين في الدم أكثر من مرتين من الحد الأعلى للطبيعي هو علامة سيئة لتقدُّم المرض. وأيضًا ارتفاع الإنزيمات الناقلة للأمين. حيث يدل هذا على الفشل الكبدي الحاد، ومن المرجح أن يؤدي إلى وفيات في 10٪ إلى 15٪ من المرضى، وخاصة إذا لم يتم إيقاف الدواء المخالف (قانون هاي).[40][41] حيث يتطلب الأمر إلحاق أضرار كبيرة بالكبد لزيادة إفراز البيليروبين، وبالتالي لا تؤدي الإصابة الطفيفة (في حالة عدم وجود انسداد القنوات الصفراوية أو متلازمة جيلبرت) إلى اليرقان. من علامات نتائج المرض السيئة الأخرى: الشيخوخة، ارتفاع مستوى AST[42][43] ، كما تكون الحالة أسوأ في الإناث.
سحب الأدوية
تم سحب الأدوية العلاجية التالية من السوق بسبب السمية الكبدية: برومفيناك، تروفافلوكساسين، إبروتيدين، نيميسوليد، نيفازودون وبيمولين.[44][45]
انظر أيضًا
مصادر
- Friedman, Scott E.؛ Grendell, James H.؛ McQuaid, Kenneth R. (2003). Current diagnosis & treatment in gastroenterology. New York: Lang Medical Books/McGraw-Hill. ص. 664–679. ISBN:0-8385-1551-7. مؤرشف من الأصل في 2022-03-25.
- Greenhough S، Hay DC (2012). "Stem Cell-Based Toxicity Screening: Recent Advances in Hepatocyte Generation". Pharm Med. ج. 26 ع. 2: 85–89. DOI:10.1007/BF03256896.
- McNally, Peter F. (2006). GI/Liver Secrets: with STUDENT CONSULT Access. Saint Louis: C.V. Mosby. ISBN:1-56053-618-7. مؤرشف من الأصل في 2022-03-25.
- Ostapowicz G، Fontana RJ، Schiødt FV، وآخرون (2002). "Results of a prospective study of acute liver failure at 17 tertiary care centers in the United States". Ann. Intern. Med. ج. 137 ع. 12: 947–54. DOI:10.7326/0003-4819-137-12-200212170-00007. PMID:12484709.
- Davies, D. (1985). Textbook of adverse drug reactions. Oxford [Oxfordshire]: Oxford University Press. ص. 18–45. ISBN:0-19-261479-7. OCLC:12558288.
- Pirmohamed M، Breckenridge AM، Kitteringham NR، Park BK (1998). "Adverse drug reactions". BMJ. ج. 316 ع. 7140: 1295–8. DOI:10.1136/bmj.316.7140.1295. PMC:1113033. PMID:9554902.
- Zimmerman HJ (1978). "Drug-induced liver disease". Drugs. ج. 16 ع. 1: 25–45. DOI:10.2165/00003495-197816010-00002. PMID:352664.
- "Ketoconazole Tablets". مؤرشف من الأصل في 2018-02-09.
- Wallace JL (2004). "Acetaminophen hepatotoxicity: NO to the rescue". Br. J. Pharmacol. ج. 143 ع. 1: 1–2. DOI:10.1038/sj.bjp.0705781. PMC:1575258. PMID:15345657.
- James LP، Mayeux PR، Hinson JA (2003). "Acetaminophen-induced hepatotoxicity". Drug Metab. Dispos. ج. 31 ع. 12: 1499–506. DOI:10.1124/dmd.31.12.1499. PMID:14625346.
- Riordan SM، Williams R (2002). "Alcohol exposure and paracetamol-induced hepatotoxicity". Addict Biol. ج. 7 ع. 2: 191–206. DOI:10.1080/13556210220120424. PMID:12006215.
- Prescott، Laurie F. (2000). "Paracetamol, alcohol and the liver". British Journal of Clinical Pharmacology. ج. 49 ع. 4: 291–301. DOI:10.1046/j.1365-2125.2000.00167.x. PMC:2014937. PMID:10759684.
- Manov I، Motanis H، Frumin I، Iancu TC (2006). "Hepatotoxicity of anti-inflammatory and analgesic drugs: ultrastructural aspects". Acta Pharmacol. Sin. ج. 27 ع. 3: 259–72. DOI:10.1111/j.1745-7254.2006.00278.x. PMID:16490160.
- Iancu TC، Shiloh H، Dembo L (1986). "Hepatomegaly following short-term high-dose steroid therapy". J. Pediatr. Gastroenterol. Nutr. ج. 5 ع. 1: 41–6. DOI:10.1097/00005176-198601000-00008. PMID:3944744.
- Alpers DH، Sabesin SM (1982). Schiff L؛ Schiff ER (المحررون). Diseases of the liver. Philadelphia: JB Lippincott. ص. 813–45.
- Sarich TC، Adams SP، Petricca G، Wright JM (1999). "Inhibition of isoniazid-induced hepatotoxicity in rabbits by pretreatment with an amidase inhibitor". J. Pharmacol. Exp. Ther. ج. 289 ع. 2: 695–702. PMID:10215642.
- Schläppi B (1984). "The lack of hepatotoxicity in the rat with the new and reversible MAO-A inhibitor moclobemide in contrast to iproniazid". Arzneimittel-Forschung. ج. 35 ع. 5: 800–803.
- Cook G. C.؛ Sherlock S. (1965). "Jaundice and its relation to therapeutic agents". The Lancet. ج. 285 ع. 7378: 175–179. DOI:10.1016/s0140-6736(65)90969-4.
- "Foodborne Pathogenic Microorganisms and Natural Toxins Handbook: Pyrrolizidine Alkaloids". Bad Bug Book. United States إدارة الغذاء والدواء (الولايات المتحدة). مؤرشف من الأصل في 2013-03-08. اطلع عليه بتاريخ 2009-07-11.
- Schoental، R.؛ Kelly، JS (أبريل 1959). "Liver lesions in young rats suckled by mothers treated with the pyrrolizidine (Senecio) alkaloids, lasiocarpine and retrorsine". The Journal of Pathology and Bacteriology. ج. 2 ع. 77: 485–495. DOI:10.1002/path.1700770220. PMID:13642195.
{{استشهاد بدورية محكمة}}: الوسيط|تاريخ الوصولبحاجة لـ|مسار=(مساعدة) - Kumar، EP؛ Kumar، AnilD؛ Parasuraman، S؛ Rajan، VijayR؛ Emerson، SF (2013). "Hepatoprotective activity of Clearliv a polyherbal formulation in Wistar rats". Archives of Medicine and Health Sciences. ج. 1 ع. 2: 120–5. DOI:10.4103/2321-4848.123023.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - Kim، Young-Je (2013). "Garcinia Cambogia attenuates diet-induced adiposity but exacerbates hepatic collagen accumulation and inflammation". World Journal of Gastroenterology. ج. 19 ع. 29: 4689–701. DOI:10.3748/wjg.v19.i29.4689. PMC:3732841. PMID:23922466.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - Zhou، P.؛ Gross، S.؛ Liu، J.-H.؛ Yu، B.-Y.؛ Feng، L.-L.؛ Nolta، J.؛ Sharma، V.؛ Piwnica-Worms، D.؛ Qiu، S. X. (2010). "Flavokawain B, the hepatotoxic constituent from kava root, induces GSH-sensitive oxidative stress through modulation of IKK/NF- B and MAPK signaling pathways". The FASEB Journal. ج. 24 ع. 12: 4722–32. DOI:10.1096/fj.10-163311. PMC:2992378. PMID:20696856.
- Pak، E؛ Esrason، KT؛ Wu، VH (2004). "Hepatotoxicity of herbal remedies: an emerging dilemma". Progress in Transplantation. ج. 14 ع. 2: 91–6. DOI:10.7182/prtr.14.2.k7743w3j64855180. PMID:15264453.
- McRae، CA؛ Agarwal، K؛ Mutimer، D؛ Bassendine، MF (2002). "Hepatitis associated with Chinese herbs". European Journal of Gastroenterology & Hepatology. ج. 14 ع. 5: 559–62. DOI:10.1097/00042737-200205000-00015. PMID:11984156.
- Furukawa، Maiko؛ Kasajima، Saeko؛ Nakamura، Yuri؛ Shouzushima، Meiko؛ Nagatani، Naho؛ Takinishi، Akira؛ Taguchi، Ayumi؛ Fujita، Mikiko؛ Niimi، Akiko؛ Misaka، Ryoichi؛ Nagahara، Hikaru (2010). "Toxic Hepatitis Induced by Show-Wu-Pian, a Chinese Herbal Preparation". Internal Medicine. ج. 49 ع. 15: 1537–40. DOI:10.2169/internalmedicine.49.3509. PMID:20686286.
- Keeffe, Emmet B؛ Friedman, Lawrence M. (2004). Handbook of liver diseases. Edinburgh: Churchill Livingstone. ص. 104–123. ISBN:0-443-06633-7. مؤرشف من الأصل في 2022-03-26.
- Jaeschke H، Gores GJ، Cederbaum AI، Hinson JA، Pessayre D، Lemasters JJ (2002). "Mechanisms of hepatotoxicity". Toxicol. Sci. ج. 65 ع. 2: 166–76. DOI:10.1093/toxsci/65.2.166. PMID:11812920.
- Patel T، Roberts LR، Jones BA، Gores GJ (1998). "Dysregulation of apoptosis as a mechanism of liver disease: an overview". Semin. Liver Dis. ج. 18 ع. 2: 105–14. DOI:10.1055/s-2007-1007147. PMID:9606808.
- Donald Blumenthal؛ Laurence Brunton؛ Keith Parker؛ Lazo, John S.؛ Iain Buxton (2006). Goodman and Gilman's Pharmacological Basis of Therapeutics Digital Edition. McGraw-Hill Professional. ISBN:0-07-146804-8.
- Skett, Paul؛ Gibson, G. Gordon (2001). Introduction to drug metabolism. Cheltenham, UK: Nelson Thornes Publishers. ISBN:0-7487-6011-3.
- Lynch T، Price A (2007). "The effect of cytochrome P450 metabolism on drug response, interactions, and adverse effects". American Family Physician. ج. 76 ع. 3: 391–6. PMID:17708140.
- Jessica R. Oesterheld؛ Kelly L. Cozza؛ Armstrong, Scott (2003). Concise Guide to Drug Interaction Principles for Medical Practice: Cytochrome P450s, Ugts, P-Glycoproteins. Washington, DC: American Psychiatric Association. ص. 167–396. ISBN:1-58562-111-0.
- "P450 Table". مؤرشف من الأصل في 2013-06-05. اطلع عليه بتاريخ 2007-09-29.
- Michalets EL (1998). "Update: clinically significant cytochrome P-450 drug interactions". Pharmacotherapy. ج. 18 ع. 1: 84–112. DOI:10.1002/j.1875-9114.1998.tb03830.x. PMID:9469685.
- Mumoli N، Cei M، Cosimi A (2006). "Drug-related hepatotoxicity". N. Engl. J. Med. ج. 354 ع. 20: 2191–3, author reply 2191–3. DOI:10.1056/NEJMc060733. PMID:16710915.
- Bénichou C (1990). "Criteria of drug-induced liver disorders. Report of an international consensus meeting". J. Hepatol. ج. 11 ع. 2: 272–6. DOI:10.1016/0168-8278(90)90124-A. PMID:2254635.
- Andrade RJ، Robles M، Fernández-Castañer A، López-Ortega S، López-Vega MC، Lucena MI (2007). "Assessment of drug-induced hepatotoxicity in clinical practice: a challenge for gastroenterologists". World J. Gastroenterol. ج. 13 ع. 3: 329–40. DOI:10.3748/wjg.v13.i3.329. PMID:17230599.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - Arundel C، Lewis JH (2007). "Drug-induced liver disease in 2006". Curr. Opin. Gastroenterol. ج. 23 ع. 3: 244–54. DOI:10.1097/MOG.0b013e3280b17dfb. PMID:17414839.
- Reuben A (2004). "Hy's law". Hepatology. ج. 39 ع. 2: 574–8. DOI:10.1002/hep.20081. PMID:14768020.
- Arora N، Goldhaber SZ (2006). "Anticoagulants and transaminase elevation". Circulation. ج. 113 ع. 15: e698–702. DOI:10.1161/CIRCULATIONAHA.105.603100. PMID:16618822.
- Andrade RJ، Lucena MI، Kaplowitz N، وآخرون (2006). "Outcome of acute idiosyncratic drug-induced liver injury: Long-term follow-up in a hepatotoxicity registry". Hepatology. ج. 44 ع. 6: 1581–8. DOI:10.1002/hep.21424. PMID:17133470.
- Björnsson E، Olsson R (2005). "Outcome and prognostic markers in severe drug-induced liver disease". Hepatology. ج. 42 ع. 2: 481–9. DOI:10.1002/hep.20800. PMID:16025496.
- Shah RR (1999). "Drug-induced hepatotoxicity: pharmacokinetic perspectives and strategies for risk reduction". Adverse drug reactions and toxicological reviews. ج. 18 ع. 4: 181–233. PMID:10687025.
- Drug-Induced Hepatotoxicity في موقع إي ميديسين
وصلات خارجية
- LiverTox at the United States المكتبة الوطنية لعلم الطب
- إدارة التغذية والأدوية الأميركية: كيفية الاستعمال الآمن للمسكنات ومزيلات الحرارة
- بوابة صيدلة
- بوابة طب
