التهاب الديدان الطفيلية المنقولة بالتربة
داء الديدان الطفيلية المنقولة بالتربة هي نوع من عدوى الديدان الطفيلية التي تسببها أنواع مختلفة من الديدان المستديرة . وسببه على وجه التحديد الديدان التي تنتقل عن طريق التربة الملوثة بالبراز وبالتالي تسمى الديدان المنقولة بالتربة . يمكن تمييز ثلاثة أنواع من داء الديدان الطفيلية المنقولة بالتربة: داء الصفر ، عدوى الدودة الشصية وعدوى الدودة السوطية . وبالتالي ، فإن هذه الأنواع الثلاثة من العدوى تسببها الدودة المستديرة الكبيرة(الصَّفَرُ الخَراطينِيّ) ، والديدان الخطافية (الدودة الأمريكية الفتاكة) أو الأنكلستوما الاِثْناعَشَرِيَّة والديدان المسلكة الشعرية الذيل .
| التهاب الديدان الطفيلية المنقولة بالتربة | |
|---|---|
| Soil-transmitted helminthiasis | |
| معلومات عامة | |
| من أنواع | داء ديداني، والأمراض المدارية المهملة |
| الأسباب | |
| الأسباب | جيوهيلمينث |
أصبح المرض طفيلي الأكثر شيوعا بين البشر في جميع أنحاء العالم، حيث يصاب به ما يقرب مليار نسمة (حوالي ثلث سكان العالم) حسب آخر الإحصائيات، وأربعة مليارات شخص معرضين للأصابة به متجاوزا حتى أكثر الأمراض الطفيلية انتشارا و هي الملاريا.[1] ويوجدأكبر عدد من الحالات في المناطق الريفية الفقيرة من أفريقيا جنوب الصحراء الكبرى، أمريكا اللاتينية، جنوب شرق آسيا والصين. سببها الرئيسي مثل العديد من أنواع إلتهابات الديدان الطفيلية هو عدم وجود الصرف الصحي ، مثل التغوط في العراء، وقلة النظافة مثل عدم غسل اليدين.[2][3] ويعد واحدا من أهم أسباب الإعاقة الذهنية و الجسدية .[4]
يعود سبب تسمية هذا المرض لكونه ينتقل عن طريق ابتلاع بيض الديدان الأسطوانية الموجود في التربة الملوثة بالبراز، لذلك يكثر انتشاره في المناخات الدافئة والرطبة حيث تكون المرافق الصحية والنظافة سيئة والمياه غير آمنة، بما في ذلك المناطق معتدلة المناخ خلال الأشهر الأكثر حرارة. يصنف التهاب الديدان الطفيلية المنقولة بالتربة بين الأمراض المدارية المهملة لأنه يسبب إعاقة و آلام شديدة يمكن علاجها سريريًا ويمكن الوقاية منها نسبيًا (من خلال تحسين الصرف الصحي قبل كل شيء)، ومع ذلك فقد تم إيلاء اهتمام ضئيل لهذا الأمر لسنوات عديدة.[5] أصبح الآن من بين الأمراض المستهدفة في إعلان لندن بشأن الأمراض المدارية المهملة (أطلق في 30 يناير 2012) لتتم السيطرة/القضاء عليه بحلول عام 2020.[6]
تتمثل استراتيجيات الوقاية والرقابة البسيطة في إتاحة خدمات الصرف الصحي المحسنة، وتوعية الناس بشأن النظافة الشخصية والتثقيف الصحي.
العلامات والأعراض
لا تصبح الأعراض واضحة إلا عندما تكون العدوى شديدة نسبيًا، وبالتالي فإن مستوى النتائج السلبية مرتبط مباشرة بكمية الديدان، فالمزيد من الديدان يعني زيادة شدة المرض
أعراض عامة
معظم حالات الإصابة بداء الديدان الطفيلية المنقولة بالتربة تكون بأعداد ديدان قليلة لا تظهر لها أعراض واضحة، ومع ذلك تسبب الإصابات الحادة مجموعة من المشكلات الصحية بما في ذلك آلام البطن، والإسهال، وفقدان الدم و البروتين ، تدلي المستقيم ، و الإعاقة البدنية والذهنية.
عادة ما يكون داء الصفر الحاد التهابا رئويا ، حيث تغزو اليرقات الرئتين، مما ينتج عنه الحمى والسعال وضيق التنفس أثناء المرحلة المبكرة من الإصابة.
تسبب عدوى الدودة الشصية تحسسا جلديا (التهاب الجلد)، زيادة في خلايا الدم البيضاء (الخلايا الحمضية) ، تحسسا رئويا ( التهاب رئوي ) ، طفحا جلديا ( شرى ).
ويعد انيميا نقص الحديد بسبب نزف الدم عرضا شائعا.
سوء التغذية
غالبًا ما يرتبط التهاب الديدان الطفيلية المنقولة بالتربة بسوء التغذية عند الأطفال لأنه يؤدي إلى تفاقم سوء وضعهم الغذائي بطرق متعددة.[1] يمكن للديدان أن تسبب النزيف المعوي، سوء امتصاص المواد الغذائية، وفقر الدم المتكرر والإسهال .[7] كما يمكن أن يسبب داء الديدان الطفيلية المنقولة بالتربة فقدان الشهية. يمكن أن يكون لهذه الآثار التغذوية الحادة تأثيرا كبيرا على النمو العقلي والبدني للأطفال. لا تزال المجتمعات في البلدان الموبوءة متأخرة بسبب سوء التغذية والإعاقة الذهنية والضعف البدني الناتج عن للإلتهابات الحادة.
أنواعها
الديدان المنقولة بالتربة هي في الأساس طفيليات معوية تحرر بيضها في التربة مع براز الأشخاص المصابين. يصبح بيض دودة الإسكارس وبيض الدودة الشصية معديًا عندما يتحول إلى يرقات في التربة، وتحدث العدوى عندما تُستهلك الخضروات والفواكه الملوثة بسبب التربة الموبوءة ببيض الديدان، أو عندما توضع اليدين أو الأصابع الملوثة بالأتربة التي تحمل البيض في الفم، ومع ذلك فإن بيض الدودة الشصية ليس معدٍ مباشرة، فهو يفقس في التربة ناشرا يرقات متنقلة يمكنها اختراق الجلد، وبالتالي يحدث الإلتهاب عن طريق الاتصال العرضي بالتربة الملوثة.[4]
الأسكارس
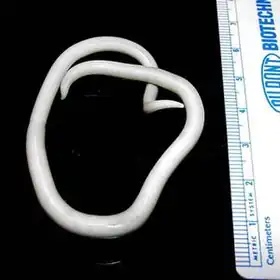
ويتسبب داء الصفر داء الديدان الطفيلية المنقولة بالتربة من الدودة المستديرة الصَّفَرُ الخَراطينِيّ . تشير التقديرات إلى أنها أكثرعدوى الديدان المعوية المنقولة بالتربة انتشارًا وتصيب حوالي مليار شخص. يشكل الضحايا حوالي نصف السكان في المناطق المدارية وشبه المدارية . تكون معظم الحالات خفيفة وغالبا ما تظهر أعراض قليلة أو معدومة. ومع ذلك فإن الإصابات الشديدة تؤدي إلى الوهن وتسبب انسدادًا شديدًا في الأمعاء وضعف نمو لدى الأطفال. الأطفال الذين يعانون من سوء التغذية هم الأكثر إصابة بالعدوى والفئة العمرية التي يشيع بها المرض تتراوح أعمارهم بين 3 و 8 سنوات مع وفيات سنوية تبلغ حوالي 20.000. الأطفال أكثر عرضة للإصابة بسبب التعرض المتكرر لبيئة ملوثة أثناء اللعب مثلا ، وتناول الخضار والفواكه النيئة ، وشرب مياه الصرف الصحي.[4]
داء الديدان الشصية
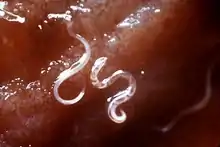
إن التهاب الديدان الشصية تسببه الدودة الشصية الأمريكية (الفتاكة الأمريكية) و الشصية الأوروبية (الأنكلستوما الاثنا عشرية)، و ينتج عن الاتهاب الطفيف إسهال وآلام في البطن بينما يمكن للالتهاب الحاد أن يسبب مشاكل صحية خطيرة للمواليد الجدد والأطفال والنساء الحوامل والبالغين الذين يعانون من سوء التغذية و في الحقيقة انها السبب الرئيسي لفقر الدم ونقص البروتين في الدول النامية حيث يبلغ عدد المصابين 740 مليون انسان حسب الإحصائات. تعد الشصية الأمريكية اكثر الديدان الشصية شيوعًا ، في حين أن الشصية الأوربية محدودة النطاق جغرافيا. إن الإصابة بالتهاب داء الديدان الشصية الحاد أكثر شيوعًا عند البالغين وخاصة النساء ، على عكس غيرها من انواع التهابات الديدان الطفيلية المنقولة بالتربة ، والتي يكون فيها الأطفال في سن الدراسة هم الأكثر تضرراً و يقدر عدد النساء الحوامل المصابين بالعدوى بحوالي 44 مليون. و لهذا الاتهاب آثارا سلبية حادة على كل من الأم والرضيع ، مثل الوزن المنخفض عند الولادة ، وضعف إنتاج الحليب ، وزيادة خطر الوفاة .[4]
الدودة السوطية

الدودة السوطية ( المُسَلَّكَةُ الشَّعْرِيَّةُ الذَّيْل ) هي ثالث أكثر أنواع الديدان الخيطية المسببة لداء الديدان الطفيلية المنقولة في التربة لدى البشر و وفقا للإحصاءات الحالية فإن هناك ما يقرب من 800 مليون شخص مصابون بالعدوى وأغلب الضحايا من الأطفال. يمكن أن تؤدي الالتهابات الحادة إلى أعراض حادة مثل الإسهال وفقر الدم، وأعراض مزمنة مثل تأخر النمو وضعف النمو المعرفي. غالباً ما تكون الحالات الطبية خطيرة نظرًا لأن الإصابة المشتركة بالطفيليات البدائية مثل الجيارديا والمُتَحَوِّلَة الحَالّة للنُسُج ، وغيرها من الديدان الخيطية أمر شائع.[4] بالرغم من ان داء المسلكات غالبا ما يكون مرض استوائي في البلدان النامية ، إلا انه شائع جدًا في الولايات المتحدة .[8]
التشخيص
يمكن التعرف على الديدان الطفيلية بشكل عام من البراز للتشخيص المبدئي، ويتم فحص بيضها وتعدادها باستخدام المجهر باستخدام طريقة حساب عدد البيض في البراز . ومع ذلك هناك قيود معينة مثل عدم القدرة على تحديد العدوات المرافقة بالإضافة إلى أن هذه التقنية غير دقيقة وغير موثوق بها في الممارسة السريرية.[9][10] هناك طريقة فعالة و جديدة لتحليل البيض تسمى تقنية كاتو كاتز . وهي طريقة دقيقة للغاية وسريعة للتعرف على دود الصفر الخراطيني والدودة المسلكة الشعرية الذيل ولكنها ليست فعالة كثيرا بالنسبة للديدان الشصية والذي قد تكون بسبب التحلل السريع لبيوض الدودة الشصية الدقيقة .[11]
الوقاية
فيما يلي تدابير للوقاية والسيطرة على التهاب الديدان الطفيلية المنقولة بالتربة:
- توفير المياه النظيفة للاستخدامات الشخصية والمنزلية.
- زيادة فرص توافر مرافق الصرف الصحي لجميع أفراد المجتمع التي تشمل استخدام المراحيض النظيفة والتي تعمل بفاعلية.
- التثقيف بشأن النظافة الشخصية مثل غسل اليد وإعداد الطعام الصحي والآمن.
- القضاء على استخدام البراز البشري غير المعالج كسماد .[1]
العلاج
أوصت منظمات الصحة العالمية باستخدام ألبيندازول أو ميبيندازول للعلاج.[1]
العلاج الجمعي بالأدوية
تتمثل إحدى الإستراتيجيات للسيطرة على المرض في المناطق التي يشيع فيها في علاج مجموعات كاملة من الأشخاص بغض النظر عن الأعراض من خلال توزيع الأدوية على نطاق جماعي . وغالبًا ما يتم ذلك بين الأطفال في سن المدرسة ويُعرف باسم التخلص الجماعي من الديدان.[1][12] بينما يبدو اختبار ومعالجة الأطفال المصابين فعالا، لكن لا توجد أدلة كافية لاستنتاج أن التخلص من الديدان بالنتظام يحسن التغذية، والهيموغلوبين، و الحضور و الأداء المدرسي.
لهذا تعد أدوية البنزيميدازول واسعة الطيف مثل الميبيندازول والبيندازول هي الأدوية الفضلى التي أوصت بها منظمة الصحة العالمية . تعطى هذه الأدوية المضادة للديدان بجرعة واحدة آمنة وغير مكلفة نسبيًا وفعالة لعدة أشهر. يمكن إعطاء جرعة واحدة من الميبيندازول مرتين في اليوم لمدة ثلاثة أيام متتالية بينما يتم إعطاء ألبيندازول بجرعة واحدة. توصي منظمة الصحة العالمية بالعلاج السنوي في المناطق التي يتراوح عدد المصابين بها بين 20 و 50٪ ، و أخذ العلاج مرتين مرتين في السنة إذا كانت تزيد عن 50٪ ؛ وفي حالة انخفاض خطورة العدوى والانتشار (أي منتشرة بنسبة أقل من 20٪) ، كل حالة على حدة. بالإضافة إلى هذ فإن البيرانتيل أيضا فعال في علاج داء الصفر. ومع ذلك فقد أفيد أن الألبيندازول ، الميبيندازول ، البيرانتيل ليست فعالة تماما ضد داء المسلكات بجرعات فموية واحدة في مناطق العلاج الجمعي.[13]
أدوية للمصابين بأمراض أخرى
في حالات العدوى المشتركة ندعو إلى الجمع بين العلاج بالإيفرمكتين ثنائي إيثيل الكاربامازين . ومع ذلك فإن العدوى المشتركة مع الملاريا وفيروس نقص المناعة البشرية لا تستجيب جيدا مع العلاجات المركبة الحالية خاصة عند النساء الإفريقيات.[14] و يعد الموضوع أكثر أهمية بالنسبة لداء المسلكات حيث أن الأدوية الموصى بها فشلت في إعطاء نتائج إيجابية.[15] قامت الصين باعتماد عقار تريبيديميدين الجديد للاستخدام البشري في ٢٠٠٤ و كان خاضعا للتجارب سريرية أظهرت أنه فعال للغاية ضد المثقوبات، داء الصفر (معدل شفاء اكثر من 90 ٪) و داء الديدان الشصية ( معدل الشفاء اكثر من 82 ٪ )؛ ولكن مع معدل شفاء منخفض لداء المسلكات ( أقل من 37 ٪).[16]
التدخل الجراحي
في بعض الحالات الشديدة من داء الصفر يمكن أن تسبب أعداد ديدان الأسكاريس انسدادا معويا يتطلب جراحة طارئة. قد يكون بسبب انسداد كتلة متجمعة من الديدان أو إلى التواء في الأمعاء . يمكن إزالة الديدان يدويًا أثناء الجراحة.[17]
الانتشار الوبائي
مناطق انتشار المرض
تنتشر العدوى على نطاق واسع في المناطق الإستوائية وشبه الاستوائية، مع وجود أكبر عدد في جنوب الصحراء الكبرى في أفريقيا والأمريكتين والصين وشرق آسيا.[1]
إحصائيات العدوى
تقدر منظمة الصحة العالمية أن أكثر من 1.5 مليار شخص (24٪ من إجمالي السكان) يعانون من التهاب الديدان المنقولة بالتربة اذ[1] يعيش أكثر من 270 مليون طفل في سن ما قبل المدرسة وأكثر من 600 مليون طفل في سن المدرسة في المناطق التي تنتقل فيها هذه الطفيليات بشكل مكثف، ويحتاجون إلى العلاج والتدخلات الوقائية. تشير أحدث التقديرات إلى أن أكثر من 880 مليون طفل بحاجة إلى علاج من الإصابة التهاب الديدان الطفيلية المنقولة بالتربة .[7][18]
التقسيم حسب نوع الدود الطفيلي كالتالي:[19]
- حوالي 807-1121 مليون مصابون بالاسكاريس
- حوالي 576-740 مليون مصابون بالدودة الشصية
- حوالي 604-795٬000٬000 مصابون بالمسلكة شعرية الذيل
المراجع
- "Soil-transmitted helminth infections Fact sheet N°366". who.int. أبريل 2014. مؤرشف من الأصل في 2024-02-23. اطلع عليه بتاريخ 2014-10-18.
- Ziegelbauer، Kathrin (2012). "Effect of sanitation on soil-transmitted helminth infection: Systematic review and meta-analysis". PLOS Medicine. ج. 9 ع. 1: e1001162. DOI:10.1371/journal.pmed.1001162. PMID:22291577.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة)صيانة الاستشهاد: دوي مجاني غير معلم (link) - Strunz، Eric C. (2014). "Water, Sanitation, Hygiene, and Soil-Transmitted Helminth Infection: A Systematic Review and Meta-Analysis". PLOS Medicine. ج. 11 ع. 3: e1001620. DOI:10.1371/journal.pmed.1001620. PMID:24667810.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة)صيانة الاستشهاد: دوي مجاني غير معلم (link) - "Soil-transmitted helminth infections: ascariasis, trichuriasis, and hookworm". The Lancet. ج. 367 ع. 9521: 1521–1532. 2006. DOI:10.1016/S0140-6736(06)68653-4. PMID:16679166. مؤرشف من الأصل في 2023-12-02.
- "Neglected Tropical Diseases". cdc.gov. 6 يونيو 2011. مؤرشف من الأصل في 2023-06-02. اطلع عليه بتاريخ 2014-11-28.
- London Declaration (2012) (30 يناير 2012). "London Declaration on Neglected Tropical Diseases" (PDF). مؤرشف من الأصل (PDF) في 2023-10-30. اطلع عليه بتاريخ 2013-03-26.
{{استشهاد ويب}}: صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) - "Determining soil-transmitted helminth infection status and physical fitness of school-aged children". Journal of Visualized Experiments. ج. 66 ع. 66: e3966. 2012. DOI:10.3791/3966. PMID:22951972.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة) - "Soil-transmitted helminthiasis in the United States: a systematic review--1940-2010". Am J Trop Med Hyg. ج. 85 ع. 4: 680–684. 2011. DOI:10.4269/ajtmh.2011.11-0214. PMID:21976572. مؤرشف من الأصل في 2023-10-11.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة) - "The promise and pitfalls of mass drug administration to control intestinal helminth infections". Curr Opin Infect Dis. ج. 25 ع. 5: 584–589. 2012. DOI:10.1097/QCO.0b013e328357e4cf. PMID:22903231. مؤرشف من الأصل في 2023-10-11.
- "An in-depth analysis of a piece of shit: distribution of Schistosoma mansoni and hookworm eggs in human stool". PLoS Negl Trop Dis. ج. 6 ع. 12: e1969. 2012. DOI:10.1371/journal.pntd.0001969. PMID:23285307.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة)صيانة الاستشهاد: دوي مجاني غير معلم (link) - "Estimating the sensitivity and specificity of Kato-Katz stool examination technique for detection of hookworms, Ascaris lumbricoides and Trichuris trichiura infections in humans in the absence of a 'gold standard'". PLoS Negl Trop Dis. ج. 40 ع. 4: 399–404. 2010. DOI:10.1016/j.ijpara.2009.09.003. PMID:19772859.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة) - Mascarini-Serra L (2011). "Prevention of soil-transmitted helminth infection". Journal of Global Infectious Diseases. ج. 3 ع. 2: 175–182. DOI:10.4103/0974-777X.81696. PMID:21731306.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة)صيانة الاستشهاد: دوي مجاني غير معلم (link) - "Efficacy of current drugs against soil-transmitted helminth infections: systematic review and meta-analysis". JAMA. ج. 299 ع. 16: 1937–1948. 2008. DOI:10.1001/jama.299.16.1937. PMID:18430913.
{{استشهاد بدورية محكمة}}: يحتوي الاستشهاد على وسيط غير معروف وفارغ:|PMCID=(مساعدة) - "Malaria and helminthic co-infection among HIV-positive pregnant women: prevalence and effects of antiretroviral therapy". Acta Tropica. ج. 124 ع. 3: 179–184. 2012. DOI:10.1016/j.actatropica.2012.08.004. PMID:22940013.
{{استشهاد بدورية محكمة}}: يحتوي الاستشهاد على وسيط غير معروف وفارغ:|PMCID=(مساعدة) - Speich B, Ame SM, Ali SM, Alles R, Hattendorf J, Utzinger J, Albonico M, Keiser (2012). "Efficacy and safety of nitazoxanide, albendazole, and nitazoxanide-albendazole against Trichuris trichiura infection: a randomized controlled trial". PLoS Negl Trop Dis. ج. 6 ع. 6: e1685. DOI:10.1371/journal.pntd.0001685. PMID:22679525.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة)صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) صيانة الاستشهاد: دوي مجاني غير معلم (link) - "Advances with the Chinese anthelminthic drug tribendimidine in clinical trials and laboratory investigations". Acta Tropica. ج. 126 ع. 2: 115–126. 2013. DOI:10.1016/j.actatropica.2013.01.009. PMID:23352956.
{{استشهاد بدورية محكمة}}: يحتوي الاستشهاد على وسيط غير معروف وفارغ:|PMCID=(مساعدة) - Hefny، AF؛ Saadeldin، YA؛ Abu-Zidan، FM (مايو 2009). "Management algorithm for intestinal obstruction due to ascariasis: a case report and review of the literature". Ulusal Travma Ve Acil Cerrahi Dergisi = Turkish Journal of Trauma & Emergency Surgery : TJTES. ج. 15 ع. 3: 301–5. PMID:19562557.
- "A research agenda for helminth diseases of humans: the problem of helminthiases". PLoS Negl Trop Dis. ج. 6 ع. 4: e1582. 2012. DOI:10.1371/journal.pntd.0001582. PMID:22545164.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|PMCID=تم تجاهله يقترح استخدام|pmc=(مساعدة)صيانة الاستشهاد: دوي مجاني غير معلم (link) - "Rescuing the bottom billion through control of neglected tropical diseases". The Lancet. ج. 373 ع. 9674: 1570–1575. 2009. DOI:10.1016/S0140-6736(09)60233-6. PMID:19410718.
{{استشهاد بدورية محكمة}}: يحتوي الاستشهاد على وسيط غير معروف وفارغ:|PMCID=(مساعدة)
روابط خارجية
- بوابة طب
- بوابة علم الأحياء